|
Getting your Trinity Audio player ready...
|
- Teil 1
- Allgemeine strategische Aspekte
- Restaurationen vermeiden: Prävention statt Extension
- Defensive Diagnostik und minimalinvasive Techniken
- Reparatur und Korrektur statt Rekonstruktion
- Ästhetik – zwischen pragmatischen und absoluten Ansprüchen
- Zusammenfassung und Schlussfolgerungen
- Teil 2
- Technische Aspekte beim Legen von Füllungen
- Isolation und Trockenlegung
- Kavitätengestaltung
- Adhäsive Behandlungsschritte
- Exakte Ausarbeitung der Restaurationsränder und -oberflächen
- Strikte Maintenance und gezielte Wiederaufbereitung
- Zusammenfassung und Schlussfolgerungen
- Teil 3
- Praktische Tricks und Tipps bei schwierigen typischen klinischen Situationen
- Der tiefe Kavitätenrand – Stufenelevation
- Formgestaltung und -hilfen bei massivem Zahnhartsubstanzverlust
- Komplexe Reparaturen (z.B. Kronenränder)
- Exotische Anwendungen von Kompositfüllungen
- Schienung und Befestigung extrahierter Zähne
- Lückenschluss durch Zahnverbreiterung
- Komposit im Rahmen der Black-Hole-Disease
- Zusammenfassung und Schlussfolgerungen
Teil 1
Man stelle sich die tägliche zahnärztliche Routine ohne Adhäsivtechnik und Kompositmaterialien vor: Es gäbe beispielsweise keine Versiegelungen oder zahnfarbene direkte Restaurationen. Eine aus heutiger Sicht undenkbare Vorstellung, gerade im Hinblick auf grundlegende gesundheitsökonomische und ästhetische Bedürfnisse. Dank mittlerweile optimierter physiko-mechanischer Konditionierungs- und Haftungsmöglichkeiten auf Schmelz, Dentin und Restaurationsmaterialien hat die Zahnmedizin eine der wichtigsten technischen Revolutionen in den letzten Jahrzehnten erfahren und erlaubt mittlerweile eine Vielzahl präventiver, restaurativer und prothetischer Ansatzpunkte im Rahmen ausgeklügelter, aber alltagstauglicher Adhäsivtechnologien [1].
Als Kehrseite der Medaille stellen die Polymerisationsspannungen im Rahmen der Aushärtung zwar immer noch ein Problem dar, das sich u.a. nachteilig auf die Randqualität auswirken kann, wenn die Schrumpfung die Adhäsionskraft überschreitet [2]. Forschung und Entwicklung befassen sich daher intensiv damit, die physikalischen, thermo-mechanischen, optischen und allgemeinen Verschleißeigenschaften der Füllmaterialien auch im Sinne einer optimalen Biokompatibilität zu erreichen; dies gerade, wenn Nanopartikel als Füllstoffe verwendet werden, die tendenziell zu besseren Eigenschaften führen. Bezüglich gesundheitlicher Aspekte geben (freigesetzte) Nanopartikel immer wieder Anlass zu kritischen Diskussionen [3].
Der universelle Einsatz zahnfarbener Kompositmaterialien im Frontzahnbereich steht mittlerweile auch bei umfangreichen Restaurationen außer Frage und ist nicht mehr aus der täglichen Routine wegzudenken. Dahingegen bestehen leider immer noch gewisse Zweifel an einem unbedenklichen universellen Einsatz von Kompositen im Seitenzahngebiet, insbesondere bei ausgedehnten Restaurationen.
Klinische Daten zeigen jedoch, dass Kompositfüllungen allgemein exzellente Langzeitergebnisse ermöglichen und mittlerweile auch größere Restaurationen bis hin zu okklusionstragenden Aufbauten grundsätzlich möglich sind [4]. Selbst bei Totalsanierungen von durch Erosionen und/oder Abrasionen stark abgenutzten Zähne hat sich die Verwendung direkter Komposite mindestens mittelfristig (5 bis 10 Jahre) als sehr erfolgreich erwiesen [5,6].
Obwohl der Verschleiß und die Frakturresistenz auch bei der letztgenannten komplexen Indikation immer noch als größte Gefahr angesehen werden, haben auch hier Verbesserungen bezüglich Materialeigenschaften in den letzten Jahren zu erheblichen Fortschritten geführt – auch hinsichtlich Randqualität und Ästhetik –, sodass heutzutage direkte Kompositrestaurationen sogar gegenüber indirekten Vollkeramikrestaurationen in vielen Fällen bevorzugt werden [7]. Auch bei der CAD/CAM-Herstellung von Werkstücken wird mittlerweile PMMA- oder kompositbasierten Materialien der Vorzug gegeben, da diese sehr präzise und dünn gefräst werden können (mit minimalen Schichtstärke von ca. 0,3 mm), ohne dass ihre Festigkeit beeinträchtigt wird oder während des Fräsvorgangs Risse entstehen, wie es bei Keramiken der Fall sein kann [8]. Aber selbst wenn indirekte Werkstücke minimalinvasiv hergestellt werden, sind die Kosten deutlich umfangreicher und für die meisten Patienten als Privatleistung nicht tragbar, vor allem wenn umfangreichere Sanierungen geplant sind.
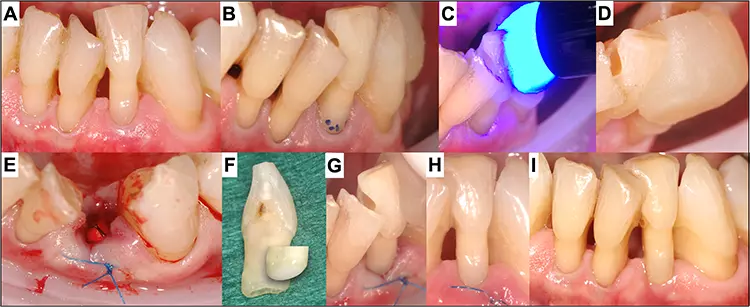
Direkte Kompositrestaurationen haben also im Vergleich den Vorteil, dass sie vernünftige Kosten bei guter Langlebigkeit kombinieren, minimalinvasiv angewendet werden können und jederzeit die Möglichkeiten für zukünftige Reparationsoptionen bieten [9]. Trotzdem stellt die Versorgung ausgedehnter Läsionen und Defekte für die meisten Kliniker immer noch ein anspruchsvolles Verfahren dar, vor allem bei großen Substanzdefekten. Um große Defekte mit Komposit direkt im Mund zu restaurieren, bedarf es zunächst einer spezifischen Strategie, um die anfänglich komplexe Situation Schritt für Schritt in beherrschbare und übersichtliche kleinere Behandlungssegmente einzuteilen (Abb. 1).
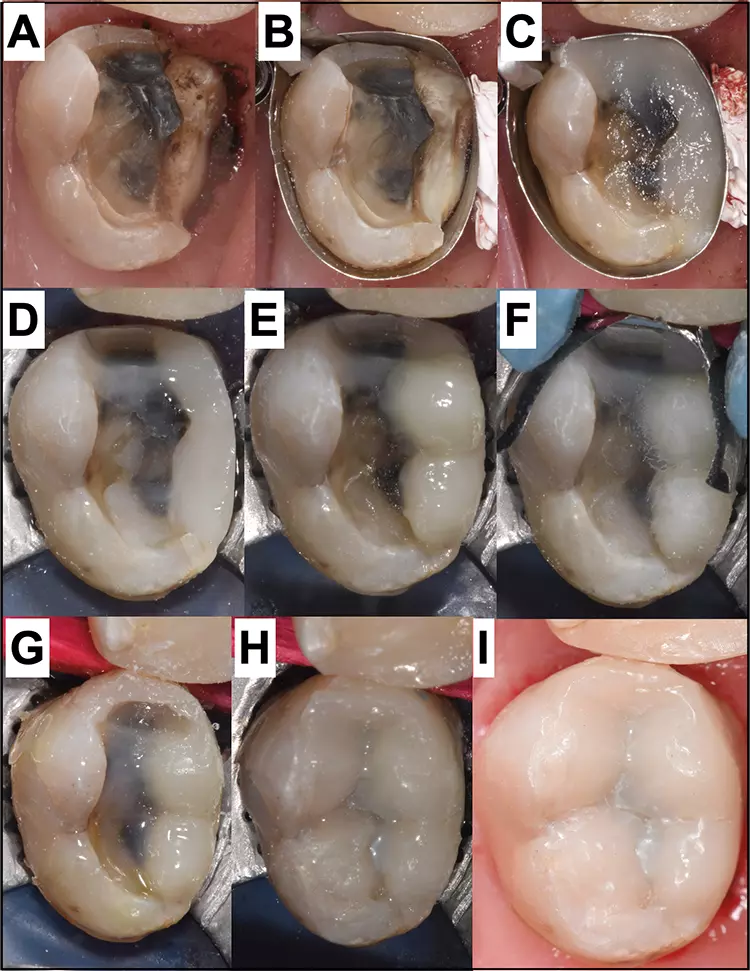 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. Attinmechanischem Anrauen und adhäsiver Vorbehandlung inklusive Silanisierung die Füllung weiter aufgebaut werden (D/E). Matrizen können dabei individuell angepasst werden, um auch den Randleistenbereich optimal auf die Behandlerbedürfnisse angepasst aufzubauen (F/G). Die fertige Füllung unmittelbar nach Legen (H) und nach Politur (I).
Neben diesem manuell kreativen Aspekt erfordern direkte Kompositrestaurationen auch spezifische, technisch sensitive Anwendungsmethoden: Besonders sensible Faktoren dabei sind die strikte Trockenlegung, die einzelnen Präparationsschritte, das Konditionieren und adhäsive Befestigen, die Materialapplikation in Inkrementen sowie die adäquate Lichtpolymerisation. Auch postoperative Aspekte wie das (Nach)Finieren und Polieren im Rahmen einer strikten Maintenance sind hierbei zu erwähnen.
Zusammenfassend ist also festzuhalten, dass moderne kompositbasierte Restaurationsmaterialien unter Verwendung adäquater technischer Methoden und Konzepte zwar in fast allen Indikationen hochwertige und dauerhafte „Füllungen“ erlauben, die Realisierung aber – abhängig von der klinischen Ausgangssituation – immer mehr oder weniger komplex bleibt. Die Frage nach der bevorzugten Behandlungsmodalität ist daher in den meisten Fällen maßgeblich vom Behandler und seinem Ausbildungsbackground, dem Praxis- und Konkurrenzumfeld und der Klientel abhängig und davon, wie der dafür erforderliche manuelle, technische und zeitliche Aufwand gerechtfertigt sowie im erwähnten Setting wirtschaftlich und sinnvoll ist.
Ziel der vorliegenden 3-teiligen Arbeit ist es, klinisch motivierten Zahnärzten einige aus Sicht der Autoren konzeptionelle und technische Aspekte zu beleuchten, die in der täglichen Praxis helfen können, den kreativen Umgang mit direkten Kompositrestaurationen zu erleichtern, Hemmschwellen zu reduzieren, das Indikationsspektrum zu erweitern sowie die Freude an der täglichen Arbeit mit Komposit auch bei herausfordernden Fällen zu fördern.
Im diesem 1. Teil wird schwerpunktmäßig auf allgemeine zahnmedizinische strategische Gedanken eingegangen, welche der Frage nachgehen, ob restauriert werden, respektive welcher Invasivitätsgrad und welche Restaurationsmethode gewählt werden muss. Ziel ist es, durch bewusste diagnostische und konzeptionelle Überlegungen den allgemeinen therapeutischen „Stress“ zu reduzieren und mögliche negative Folgeerscheinungen einer invasiven Therapie hinauszuzögern oder – wenn möglich – gar zu vermeiden.
Allgemeine strategische Aspekte
Eine wesentliche Hürde in der Praxis, Karies und Zahndefekte direkt mit Komposit zu behandeln, liegt vor allem bei den manuellen und technischen Herausforderungen. Wesentliche strategische Hemmnisse, die sich hartnäckig in unseren Köpfen festgesetzt haben, sind allgemeine Vorurteile und Zweifel gegenüber der Qualität und Langlebigkeit direkter Kompositrestaurationen und ein ästhetischer Druck im Sinne diverser Zweifel, den Anforderungen und Wünschen auf Patienten- und Behandlerseite dauerhaft gerecht zu werden.
Dies schränkt die universelle und routinemäßige Anwendung von direkten Kompositrestaurationen zum Teil gerade bei herausfordernden Ausgangssituationen zugunsten (in)direkter Rekonstruktionen und Werkstücke ein. Kliniker sollten aber in jedem Fall individuell über direkte Behandlungsalternativen nachdenken und das „richtige“ Gleichgewicht zwischen Ästhetik, funktionellen Bedürfnissen des Patienten und den Behandlungskosten evaluieren.
Wird Erfolg durch das Setzen und Erreichen intern oder extern gesetzter Ziele definiert, wäre es sicher die einfachste Strategie, die hierfür verwendeten Kriterien derart (tief) anzusetzen, dass die Ziele dauerhaft und zuverlässig erreicht werden, ohne dabei die medizinischen und funktionellen Grundaspekte und Standards leiden zu lassen oder zu große Kompromisse einzugehen.
Ins Spiel kommen dabei konzeptionelle Ansatzpunkte, welche den unkomplizierten und unprätentiösen Umgang mit Komposit in der Praxis a priori ermöglichen: Es geht in erster Linie um die allgemeine Anspruchshaltung sowie das präventive und therapeutische Konzept unter folgenden 4, aus Sicht der Autoren erwähnenswerten Hauptgesichtspunkten und Forderungen:
- Verhinderung negativer Folgeerscheinungen und Risiken anfälliger Restaurationen durch den strikten Erhalt der primären Zahnintegrität (Prophylaxe)
- Einsatz minimalinvasiver und defektorientierter Restaurationsstrategien
- Inbetrachtziehen von Polituren oder Reparaturen bei gealterten oder teilweise defekten Restaurationen
- ggf. pragmatische Handhabung der Ästhetik auf ein vom individuellen Patienten akzeptiertes Maß
Diese Aspekte werden im Folgenden einzeln beleuchtet sowie diskutiert und dienen als konzeptionelle Basis für die beiden anderen Teile unseres Beitrages.
Restaurationen vermeiden: Prävention statt Extension
Der natürliche intakte Zahn stellt sowohl in ästhetischer als auch funktioneller Hinsicht den perfekten Status quo dar, auch wenn es darum geht, in zahnmedizinischer Hinsicht als wichtigstes Primat unseres Tuns gemeinhin „nicht zu schaden“ (primum nil nocere). Denn wird eine invasive Therapie notwendig, ist eine perfekte dentale Rehabilitation im Sinne einer absolut unsichtbaren und idealen Restauration in den allermeisten Fällen – gerade bei Einzelzahnrestaurationen – kaum oder nicht realisierbar.
Dies gilt vor allem bei längerer Liegedauer einer Restauration, da sich die natürliche Dentition mittel- und langfristig verändert (Abb. 2). Daher ist es wichtig, die Zahnintegrität – wenn immer möglich – durch prophylaktische Maßnahmen stringent vor Karies und Traumata zu schützen.
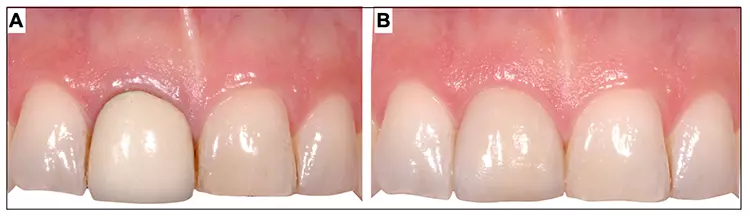 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinDabei spielt ein konsequentes und auf die Bedürfnisse des Patienten abgestimmtes individuelles Betreuungskonzept sowohl in parodontaler als auch in kardiologischer Hinsicht eine herausragende Rolle. Dies in der Praxis durchzusetzen, ist aber leider nicht einfach [10,11]. Jeder invasive Eingriff zieht unweigerlich einen Verlust von Zahnsubstanz nach sich.
Dies wird in der bekannten sogenannten „Todesspirale“ respektive im destruktiven „Downhill-Prozess“ des Zahnes widergespiegelt, bei der mit jedem Versorgungsschritt die Invasivität und die restaurative Komplexität zunehmen [12] (Abb. 3). Präparatorische Extensionen zu vermeiden, scheint daher strategisch von großer Bedeutung zu sein, denn es gilt die Prämisse: „Es erspart die Prophylaxe dir eine hohe Zahnarzt-Taxe“ (frei nach Dr. A. Grendelmeier, CH-Olten).
 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinAuf die Grundlagen der individuellen und professionellen Kariesprophylaxe kann an dieser Stelle nicht näher eingegangen werden, sondern es wird auf die entsprechende Literatur und die aktuellen Leitlinien verwiesen*. In den nachfolgenden Abschnitten werden lediglich weitere Überlegungen zur kritischen Kariesdiagnostik und non-respektive minimalinvasiven Kariestherapie angestellt. Diese dienen ebenfalls dazu, den Integritätszerfall der Zahnhartsubstanz aufzuhalten oder mindestens aufzuschieben und damit die möglichen kritischen Aspekte jedes restaurativen Eingriffes in der Folge zu reduzieren oder zu eliminieren.
Defensive Diagnostik und minimalinvasive Techniken
Die adäquate Diagnostik kariöser Primär- und Sekundärläsionen ist ein besonders wichtiger Aspekt in der restaurativen Zahnmedizin und Prophylaxe. Bereits aus älteren Studien wissen wir, dass die Kariesdiagnostik sehr divergent ausfallen kann und die eigentliche Frage, ob eine Läsion restaurativ zu therapieren ist, zwischen verschiedenen Untersuchern erheblich variieren kann [13]. Es erstaunt daher nicht, dass die klinische Entscheidungsstrategie gerade bezüglich adäquater und indikationsgerechter Diagnostik einen äußerst komplexen Prozess darstellt und von diversen klinischen und nicht-klinischen Faktoren beeinflusst werden kann.
Vor allem Anbieter-, Patienten- und Praxisfaktoren können diesen Prozess bewusst und unbewusst beeinflussen: Dies untersuchte eine kürzlich erschienene Querschnittsbefragung aus Ontario (Kanada) mit den bevölkerungsreichsten Provinzen und dem größtem konkurrierenden Markt für zahnärztliche Versorgung in Nordamerika [14].
Dabei wurden Allgemeinzahnärzte entweder als relativ aggressiv oder konservativ in ihren Behandlungsentscheidungen kategorisiert. Vor allem das Alter, der Erstausbildungsort, die Anzahl der Angehörigen und der Beschäftigten sowie die Höhe der Praxiskredite waren mit der Behandlungsintensität hochsignifikant assoziiert.
Eine Studie aus Schweden untersuchte ebenfalls die Diagnosevariabilität sowie die restaurativen Behandlungsentscheidungen, jedoch gezielt bei approximaler und okklusaler Karies, mit einem Fragebogen. An der Umfrage nahmen immerhin 651 Zahnärzten teil. Der Schwellenwert für eine restaurative Behandlung unterschied sich dabei bereits zwischen den geografischen Regionen; nennenswert war die generelle Beobachtung, dass Zahnärzte in privater Praxis vor allem approximale Karies in einem früheren Stadium der Progression zu restaurieren pflegten als Zahnärzte im öffentlichen Zahngesundheitsdienst [15].
In diesem Kontext gilt es immer auch zu bedenken, dass sich die Kariesprogression nicht in zeitlichen Dimensionen abspielt, die in jedem Fall eine schnelle respektive voreilige Intervention erfordert, sofern keine unmittelbare Gefahr für die Zahnpulpa besteht. So beträgt die mittlere Zeitspanne, in der eine Läsion röntgenologisch auf den Schmelz beschränkt bleibt, in klassischen Studien in der Größenordnung von 3 bis 4 Jahren; bei kariesaktiven Personen kann die Zeitspanne allerdings durchaus kürzer sein [16].
Verzögerte und minimalinvasive Behandlungskonzepte werden daher von Klinikern zunehmend akzeptiert und in die tägliche Praxis im Rahmen eines gut organisierten Recalls implementiert [17]. Die definitive Entscheidung für eine restaurative Behandlung wird dabei, wenn möglich, auf ein fortschreitendes oder fortgeschrittenes Kariesstadium verschoben [18]. Die adäquate Bewertung des individuellen Kariesrisikos und die konsequente Anwendung individueller, präventiver und nicht-operativer Pflegemaßnahmen können dabei zu einem wesentlich geringeren Bedarf an invasiven Behandlungen führen [19].
Dabei hängt die Entscheidung aber nicht nur vom Kariesrisiko ab, sondern im Wesentlichen auch davon, ob die kariöse Läsion bereits eine nicht mehr durch tägliche Mundhygienemaßnahmen zu kontrollierende Kavitation darstellt und ob bereits das Dentin erreicht ist; ohne Kavitation kann vor allem durch geeignete Remineralisierungsbemühungen ohne restaurative Intervention einer invasiven Therapie vorgebeugt werden [20].
Reparatur und Korrektur statt Rekonstruktion
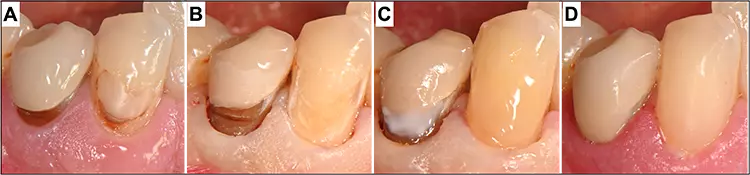
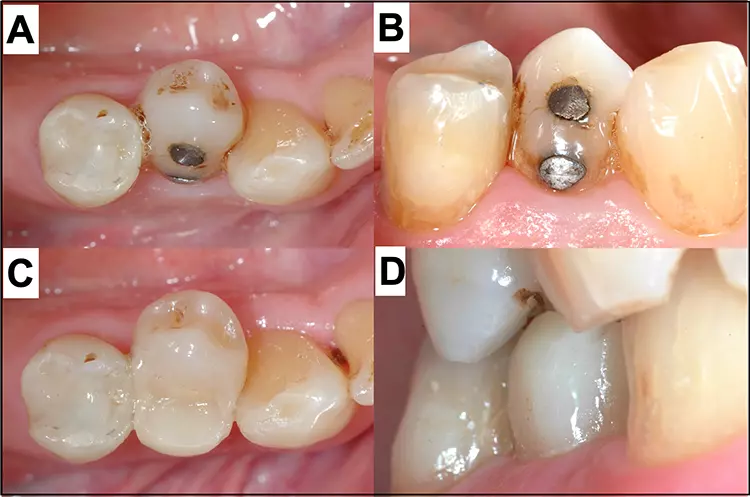
Eine Möglichkeit, sich das Leben im restaurativen Kontext ebenfalls einfacher zu machen, ist die Anwendung korrektiver und reparativer Eingriffe anstelle der Neuanfertigung der Rekonstruktion. Am schonendsten sind in erster Linie einfache Rekonturierungs- und Politurmaßnahmen. Vor allem bei verfärbten Restaurationsrändern sollte immer zuerst versucht werden, die Randverfärbungen mit feinen Schleifinstrumenten, Scheiben oder diamantierten oszillierenden Instrumenten schonend ohne zusätzlichen großen Zahnhartsubstanzverlust zu entfernen und ein ästhetisch ansprechendes Resultat mindestens im Sinne der Patientenzufriedenheit zu erreichen (Abb. 4).
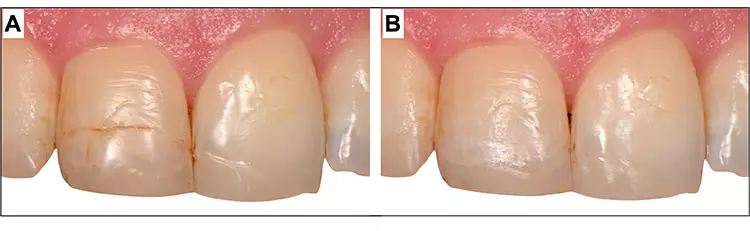 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinSollte eine akzeptable Lösung nicht möglich sein oder z.B. eine unterminierende Karies vorliegen, kann ggf. eine Reparatur oder sogar eine Neuanfertigung nötig sein. Reparaturen sind weniger invasiv als die Entfernung der gesamten Restauration und Neuanfertigung und können den Zahnerhalt langfristig verlängern [21]. Klinische Studien haben zudem widerlegt, dass Randverfärbungen allein und in jedem Fall zu sogenannter Microleakage und zwingend zur Kariesentwicklung führen und damit eine klare Indikation für einen kompletten Füllungsaustausch darstellen.
Ohne sichtbare und taktile Anzeichen von erweichtem Dentin an der Wand – oder nach Probebohrung – kann durchaus überwacht, versiegelt oder repariert werden [22]. Dabei scheinen Reparaturfüllungen nach neueren Untersuchungen die Überlebensdauer von Restaurationen nicht nur zu erhöhen, sondern sie scheinen auch genauso lange zu halten wie Ersatzrestaurationen [23]. Eine Studie, welche die Langlebigkeit von Restaurationen über 10 Jahre bei Generalisten untersuchte, konnte feststellen, dass diese Intervention durchaus auch in der Praxis sinnvoll ist und zu guten Resultaten führt [24].
Groß angelegte retrospektive praxisbasierte Studien konnten zeigen, dass die mittlere jährliche Ausfallrate (mAFR) von neuen Kompositrestaurationen über 10 Jahre 3,1% für Frontzahn- [25] und 4,1% für Seitenzahnrestaurationen [26] betrug. Wenn Reparaturen mitberücksichtigt wurden, sank die mAFR auf 2,6% respektive 2,9%.
Das heißt, dass die Reparatur anstelle des vollständigen Ersatzes einer defekten Restauration keineswegs nur als minderwertiges „Flickwerk“ zu betrachten ist, sondern vielmehr als ein wertvolles minimalinvasives Verfahren dient, um die Überlebensdauer von Füllungen zu erhöhen und dabei gleichermaßen das Risiko für eine pulpale Komplikation sowie die Behandlungskosten zu reduzieren [26]. Kritisch sollte aber erwähnt werden, dass die Misserfolgsraten und der Anteil der Reparaturen zwischen Zahnärzten deutlich variieren können [27].
Insgesamt scheinen Reparaturen an Restaurationen, die aufgrund von Karies anfallen (Abb. 5), eine bessere Prognose zu haben als Reparaturen an Restaurationen, die aufgrund von Frakturen notwendig werden [28]. Letzteres könnte durch grundsätzliche Fehlbelastungen, z.B. durch Bruxismus, beeinflusst zu werden. Daher sollte die Okklusion immer mitbeurteilt werden.
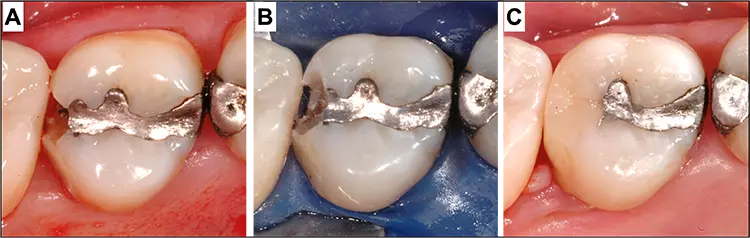 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinEine weitere Indikation von Reparaturen kann die Korrektur von Kronen- und Brückenrändern sein. Auch hier bieten sich mittlerweile einfache Methoden an, das ästhetische Ergebnis mittel- und langfristig zu korrigieren und eine Neuversorgung hinauszuzögern [29,30] (Abb. 6); mehr dazu im 3. Teil unseres Beitrages.
 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinÄsthetik – zwischen pragmatischen und absoluten Ansprüchen
Die Ästhetik bei zahnfarbenen Restaurationen ist ein zentraler Aspekt. Das Gesicht besitzt eindeutig die Stellung eines Schlüsselmerkmals im Rahmen der physischen (Gesamt) Attraktivität [31]. Zahnästhetik scheint in der heutigen Zeit – auch unter dem Modewort „Smile Design“ [32] – fast unentbehrlich geworden zu sein.
Ein perfektes und strahlendes Lächeln verursacht zudem eine große Nachfrage in der ästhetischen Zahnheilkunde, ist ein Spiegelbild der modernen Gesellschaft und wurde längst auch zum zahnmedizinischen Marketing-Tool [33]. Allerdings variiert die subjektive Perzeption der Ästhetik zwischen Zahnarzt und Patient und ist auch interindividuell sehr verschieden [34].
Vor allem die Farbe und Form spielen bei der Einschätzung einer Restauration eine wichtige Rolle [35]. Dabei stellt die Farbe einen dominanten Faktor für die allgemeine Zufriedenheit mit dem individuellen Erscheinungsbild dar [36], sodass auch das Thema Bleichen immer noch sehr aktuell ist [37].
Grundsätzlich muss man aber kritisch konstatieren, dass Patienten in der Regel deutlich weniger kritisch gegenüber der Ästhetik sind als Zahnärzte [38]. Dies gilt sowohl für die sogenannte „rosa“ [39,40] als auch für die „weiße“ Ästhetik [41]. Besonders interessant sind Resultate, die zeigen, dass sich sogar nach aktiver Parodontitistherapie die ästhetischen Verhältnisse in der Oberkieferfront trotz deutlicher Rezessionsbildung nach subjektiver Patientenansicht sogar verbesserten.
Dies ist wohl vornehmlich darin begründet, dass die optimierte parodontale Gesundheit die ggf. verbliebenen ästhetischen Defizite in den Hintergrund treten lässt. Diese Einschätzung weicht natürlich deutlich von objektiven zahnärztlichen Beurteilungskriterien ab [42].
Somit neigen Zahnärzte und Zahntechniker vermehrt dazu, die Ästhetik anders wahrzunehmen als diejenigen, welche die Behandlung in Anspruch nehmen [43]. Diese Tendenz wird durch Hochglanzfälle in Publikationen und bei Kongressen zusätzlich gefördert.
Aber man sollte auch pragmatische Ästhetikansprüche in Absprache mit den Patienten immer im Auge behalten und bedenken: Füllungen müssen vor allem unsichtbar auf „Sprechdistanz“ sein und funktionellen Kriterien genügen [44]. Der Behandler sollte genau ausloten, welche Maßnahmen wirklich auch von Patientenseite her erforderlich sind. Das reduziert auf beiden Seiten den Erwartungsdruck.
Sogenannte optimale Behandlungen in ästhetischer Sicht sollten nicht zur persönlichen Befriedigung oder in ökonomischer Hinsicht zur bloßen Erfüllung eines Praxis- oder Marketingkonzepts ausgeschöpft werden. Natürlich gibt es aber Patienten, die nur ein perfektes „Hollywood“-Smile akzeptieren und dafür bereit sind, hohe Kosten zu tragen und mehr Zahnsubstanz zu verlieren [46]. Und über Geschmack lässt sich bekanntlich nicht streiten und des Kunden Wille ist sein Königreich; wir sollten dies aber nicht ausnutzen und jederzeit adäquat informieren.
Zusammenfassung und Schlussfolgerungen
Direkte Kompositrestaurationen sind heutzutage praktisch universell einsetzbar. Die Anwendung in der Praxis kann von verschiedenen Faktoren beeinflusst werden.
Vor allem bieten sie die Vorteile, vernünftige Kosten bei guter Langlebigkeit zu kombinieren, minimalinvasiv angewendet werden zu können und jederzeit die Möglichkeiten für zukünftige Reparationsoptionen zu bieten. Grundsätzlich sind minimal-interventionelle Konzepte empfehlenswert. Wichtig für den klinischen Erfolg ist jedoch das Befolgen technischer und praktischer Grundregeln – auch in schwierigen Situationen, wie in den beiden Folgekapiteln beschrieben wird.
Teil 2
Wie im 1. Teil unseres Beitrags bereits dargelegt, können direkte zahnfarbene Kompositmaterialien bei nahezu allen klinischen Situationen und Indikationen, die einer restaurativen Intervention bedürfen, angewendet werden. Selbst bei ausgedehnten und komplexen Fällen, wie z.B. bei der Restauration durch Erosionen und Abrasionen schwer geschädigter Dentitionen, kann mit direkten Aufbauten die Okklusion angehoben und restauriert werden; und dies mit exzellenten mittel- und langfristigen Resultaten [1,2].
Allerdings dürfen diese positiven Erfahrungen und Daten auch bei komplexen Situationen nicht dazu verleiten, Komposit als universell einsetzbares Wundermittel zu preisen und unkritisch einzusetzen. Umgekehrt dürfen sich trotz dieser optimistischen Resultate und Möglichkeiten die hartnäckig unter vielen Kollegen und Kolleginnen immer noch festgesetzten kritischen Meinungen dazu nicht im allgemeinen Gedankengut niederschlagen: Denn der effiziente und effektive Gebrauch plastischer Materialien und direkter Techniken ist in der Tat mehr als bloßes „Füllen“ oder „Flicken“, sofern es korrekt eingesetzt wird.
Um das Potenzial direkter Kompositrestaurationen allerdings realistisch abzuschätzen und anzuwenden, bedarf es neben einem Mindestmaß an manueller Geschicklichkeit auch diverser technischer Schritte, welche allesamt ihre Tücken haben können und im Endeffekt zur Stolperfalle eines langfristigen Erfolgs werden können. Nur unter strikter Einhaltung der auch von Hersteller angegebenen Verfahrenstechniken kann diese grundsätzlich erfolgreich umgangen werden. Wichtige Eckpfeiler jeder Restaurationstechnik mit Komposit sind dabei:
- striktes Arbeiten unter trockenen und nicht kontaminierten Kautelen
- adäquate Vorbereitung und Gestaltung der Kavität
- sorgfältige Umsetzung der adhäsiven Behandlungsschritte
- Kavitäten(form)-gerechte Strategie der „schrittweisen Formerleichterung“
- adäquate Fülltechnik und Materialwahl
- adäquate Lichtpolymerisation bezüglich des Abstandes und der Zeit
- exakte Ausarbeitung der Restaurationsränder und -oberflächen
- strikte Maintenance und Kontrolle
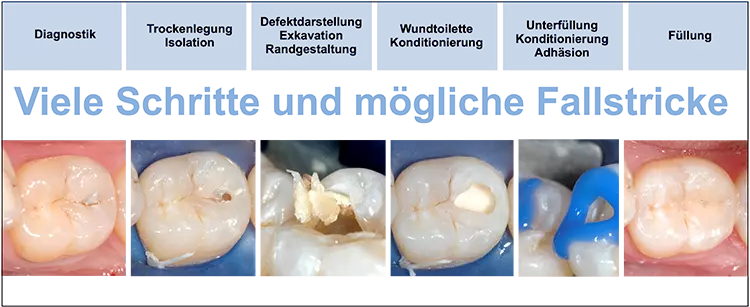
Diese allgemein gültigen technischen Aspekte sind je nach klinischer Situation mehr oder weniger komplex. Eine ungenügende Umsetzung führt leider zu inadäquaten und suboptimalen Resultaten, die sich leider in der Versorgungsforschung immer noch kritisch niederschlagen [3]. Im vorliegenden 2. Teil möchten wir auf diese grundlegenden Aspekte eingehen und folgen dabei mehr oder weniger dem klinischen Ablauf einer Füllungslegung mit Komposit (Abb. 1).
 Prof. Dr. Schmidlin
Prof. Dr. SchmidlinTechnische Aspekte beim Legen von Füllungen
Die direkte Versorgung mit Komposit beginnt bereits bei der adäquaten Diagnostik und der richtigen Indikationsstellung und endet mit der Politur, dem Fluoridieren und einer guten Mundhygieneinstruktion. Damit ist die Behandlung jedoch nicht abgeschlossen, denn nun beginnt ein neuer Lebenszyklus – der des restaurierten Zahnes.
Die Lebensdauer und der Erfolg der Therapie kann daran anschließend nur unter Berücksichtigung eines stringenten individuellen Prophylaxeregimes dauerhaft gewährleistet werden. Dabei sind kleinere Auffrischungsarbeiten im Sinne eines Nachfinierens und -polierens sowie kleinerer Reparaturarbeiten darin selbstverständlich miteingeschlossen und optimieren die Überlebensdauer und die Verlaufsqualität (mehr dazu in Teil 3 unseres Beitrages).
Eine möglichst hohe Anfangsqualität unterstützt jegliche Bemühungen um einen optimierten restaurativen Lebenszyklus. Dafür sind aber grundlegende, allgemeingültige, aber meist einfache Verfahrensschritte und -techniken unerlässlich, die im Nachfolgenden kurz beschrieben werden.
Isolation und Trockenlegung
Die Anwendung von Kofferdam ist eine an sich seit über 100 Jahren etablierte Technik in der Zahnmedizin zur Isolation und Trockenlegung des Operationsfeldes, wobei auch forensische Aspekte eine zentrale Rolle spielen wie bspw. der konsequente Infektions- und Aspirationsschutz. Doch erst in jüngerer Zeit wurde ihre Verwendung in verschiedenen klinischen Leitlinien ausdrücklich empfohlen. Die reine Klammer- und Ligatur-basierte Kofferdam-Applikation kann heutzutage auch durch Klebetechniken modifiziert werden, wobei der Kofferdam ausgestanzt oder ausgeschnitten und mit dem Gewebeklebstoff (Histoacryl) entlang der Länge des Arbeitsbereichs an Gingiva oder Mukosa fixiert wird [4].
Zudem stehen mittlerweile auch andere kombinierte Techniken zur absoluten oder relativen Trockenlegung mit Lippen-Wangen-Haltern und/oder entsprechenden modifizierten Absaugeinrichtungen zur Verfügung. Einige Saugeinrichtungen kombinieren sogar ein Mundstück, das gleichzeitig Wange, Zunge, Lippen und Rachen abdeckt und über ein integriertes Aufbissstück verfügt [5].
Grundsätzlich sollte bei der Wahl des Isolationmaterials und der Technik auf die Patientenakzeptanz, die möglichst einfache, aber zweckmäßige Handhabung und zentral die optimale Effizienz berücksichtigt werden. Im Falle von Latexallergien sollte allgemein auf nicht oder hypoallergene Materialien ausgewichen werden.
Im Rahmen der Adhäsivtechnik kommt vor allem der ständigen Kontaminationsgefahr in erster Linie durch Speichel oder Blut eine zentrale Bedeutung zu, da diese sich negativ auf das Haftvermögen auswirkt; insbesondere Blutproteinbestandteile können sogar schichtbildend sein und hauptsächlich auf Dentin das Eindringen der Harze verhindern oder deutlich erschweren sowie allgemein durch Interaktion mit dem Dentin-Kollagen-Netzwerk die chemische Bindung an das Zahnsubstrat negativ beeinflussen [6]. Routinemäßig wenden Kliniker hauptsächlich folgende Strategien an, um die Adhäsion doch noch zu gewährleisten:
1. primäre Optimierung und Gewährleistung des Trockenlegungsverfahrens,
2. Nachpräparation resp. mechanische/chemische Reinigung und
3. Wiederholung des Adhäsionsverfahrens.
Vor allem komplexe klinische Situationen, bspw. tiefe approximale Restaurationen, prädisponieren jede präparierte Zahnoberfläche für Flüssigkeitskontaminationen. Diese rufen daher wiederum kombinierte Matrizenanwendungstechniken zur sekundären Trockenlegung auf den Plan, wie weiter unten beschrieben (Abb. 2).
 Prof. Dr. Schmidlin
Prof. Dr. SchmidlinDa die Dekontaminationsprotokolle eher uneinheitlich beschrieben wurden [7], empfiehlt sich aus Sicht der Autoren immer eine strikte Trockenlegungsstrategie und Kontaminationsprophylaxe. Eine Kontamination zu beseitigen, stellt immer einen Kompromiss dar. Im schlimmsten Fall sollte eine Gingivektomie oder noch besser eine Kronenverlängerung geplant und der Eingriff im Idealfall unter absolut trockenen und sauberen Kautelen in 2 Schritten durchgeführt werden.
Kavitätengestaltung
Grundsätzlich erlauben adhäsive Kompositmaterialien sowohl im Front- als auch im Seitenzahnbereich die Wahl eines minimalen Kavitätendesigns ohne zusätzliche, mechanisch-retentive präparatorische Maßnahmen. Die Formgebung wird dabei nicht a priori durch die physikalischen Eigenschaften des Materials vorgegeben, sondern vielmehr durch die schadensgerechte Entfernung des erkrankten Gewebes und eine Anpassung der Randgestaltung innen und außen. Daher ergibt sich an sich keine Standardkavitätenform [8].
Die Kavitäten können mehr oder weniger ohne Rücksicht auf eine Mindeststärke von minimaler Tiefe sein und der Schmelz am Kavitätenrand kann grundsätzlich ungestützt bleiben; d.h., es können bewusst unterminierte Bereiche und sogenannte Schmelznasen belassen werden, sofern diese nicht zu dünn ausfallen. Trotzdem sollte die Kavität immer im Rahmen einer grundsätzlichen kritischen biomechanischen Analyse kurz beurteilt werden [9].
Generell sollten die Kavitäteninnenwände gut abgerundet und die Kavitätenränder gut finiert und abgeschrägt, aber nicht zwingend abgerundet sein. Bereits bei der Kavitätengestaltung sollte die Lage des Präparationsrandes im okklusalen Kontext ebenfalls analysiert werden. Ein prospektiver Kontakt unmittelbar im Randbereich oder bei dünn auslaufenden Federrändern sollte vermeiden und die Kavität entsprechend angepasst werden.
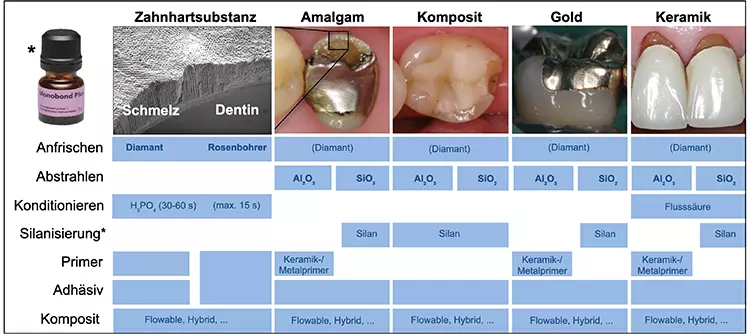
Adhäsive Behandlungsschritte
Die Adhäsion dient vereinfacht dazu, jederzeit eine dichte und dauerhafte Anhaftung des Restaurationsmaterials an Schmelz und Dentin zu erreichen. Die größte Herausforderung besteht darin, gleichzeitig auf unterschiedlichen Substraten diesbezüglich wirksam zu sein. Um dieses Ziel zu erreichen, müssen einige Barrieren der Hydrophobie respektive Hydrophilie materialtechnisch und chemisch überwunden werden.
Während die Haftung auf Schmelz (eher wasserarm, anorganisch und hydrophob) durch mikromechanische Verzahnung von Harz-Tags innerhalb der Anordnung von Mikroporositäten in säuregeätztem Schmelz zuverlässig erreicht werden kann, ist die effektive und dauerhafte Haftung an Dentin (eher feucht, organisch und hydrophil) immer noch eine herausfordernde Aufgabe in der adhäsiven Zahnheilkunde: Dabei hat sich die Entwicklung vor allem darauf konzentriert, das klinische Verfahren benutzerfreundlicher zu gestalten, indem die Anzahl der Flaschen und/oder Schritte reduziert wurde. Dies führt aber unweigerlich zu gewissen Kompromissen zwischen der Vereinfachung von Dentaladhäsiven und den klinischen Ergebnissen.
An dieser Stelle kann nicht auf alle Einzelheiten und Aspekte eingegangen werden. Jeder Kliniker hat seine Präferenzen. Wichtig erscheint es, dass die Anwendung strikt in Analogie zu den Herstellerangaben erfolgt und die Schritte genau eingehalten werden. Es sollte aber doch erwähnt werden, dass sich basierend auf der Literatur im Laufe der Zeit vor allem 3-Schritt-Etch&Rinse-Adhäsive und 2-Schritt-Selbstätzadhäsive als klinisch wirksam erwiesen haben [10,11].
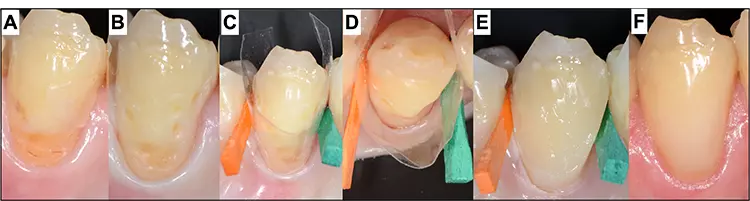
Fülltechnik, Materialien und Lichtpolymerisation Hier unterscheidet sich die Fülltechnik im Front- und Seitenzahnbereich. Während die Schichtweise in der Front vor allem auf ästhetische Belange ausgerichtet und meistens auf das Auftragen geeigneter opaker und transluzenter Kompositmaterialien unter Zuhilfenahme von Formhilfen und geeigneter Matrizentechniken ausgelegt ist, ist die Inkrementtechnik im Seitenzahnbereich vor allem durch funktionelle Aspekte und Herangehensweisen geprägt (Abb. 3).
 Prof. Dr. Schmidlin
Prof. Dr. SchmidlinBei Letzterem spielt vor allem die Stressreduktion eine wichtige Rolle, was unter anderem durch Unterschiede der Kavitätenform und dem dadurch resultierenden C-Faktor (Verhältnis von freier zu gebundener Oberfläche) zu erklären ist. Neben der Polymerisation stellt daher eine Volumenreduktion den wesentlichen Faktor zur Stressreduktion und optimierten Randqualität dar.
Die diversen Vorschläge zur Inkrementtechnik sind mannigfach und schwierig überschaubar. Sie unterscheiden sich vor allem bezüglich der Anzahl der Inkremente, der Dicke und Lagebeziehung.
Auch bezüglich Lichtpolymerisation gibt es unterschiedliche Ansatzpunkte, die von der transdentalen und gerichteten Lichtpolymerisation bis hin zu simplifizierten, rein okklusal durchgeführten Protokollen reichen. Dabei spielt aber sicherlich die angemessene und ausreichende Bestrahlungsdichte (mindestens 100 mW) eine Rolle. Auch hier würde es den Rahmen dieses Beitrages bei weitem sprengen, diese Methoden kritisch zu beleuchten sowie einzelne Vor- und Nachteile zu beschreiben.
Es sollte allerdings hervorgehoben werden, dass die adäquate Aushärtung des Komposits insbesondere auf einer tiefen Dentinstufe sehr wichtig ist und gründlich, mit einer verlängerten Polymerisationszeit, vorgenommen werden sollte. Vor allem bei tiefen Kavitäten muss besonders darauf hingewiesen werden, dass sich die Effizienz der Polymerisation im Dentininterface in der 3. Potenz zum Abstand der Polymerisationsquelle reduziert und dies vor allem dann negative Auswirkungen haben kann, wenn noch zusätzlich durch weitere Kompositinkremente ausgehärtet wird. So ist eine insuffiziente Konversionsrate nicht nur für die mechanischen Eigenschaften des Materials ungünstig [12], sondern auch für die Biokompatibilität an sich [13].
Kritisch muss ebenfalls angemerkt werden, dass bei zu vielen und schwierig zu applizierenden Inkrementen die Adaptation auch kontraproduktiv und suboptimal ausfallen kann und sich gegebenenfalls sogar Lufteinschlüsse einschleichen, die – an der falschen Stelle – zur Entwicklung von Sekundärkaries beitragen oder die Restauration mechanisch schwächen können [14]. Dies kann durch die zusätzliche Verwendung fließfähiger oder vorgewärmter Kompositmaterialien reduziert werden [15] (Abb. 4).
 Prof. Dr. Schmidlin
Prof. Dr. SchmidlinAuch die Verwendung der sogenannten Bulk-Fill-Kompositmaterialien kann eine kompensatorische Möglichkeit darstellen: Während fließfähige „Base“-Bulk-Fill-Materialien vor allem für schmale und tiefe Kavitäten geeignet zu sein scheinen, sind in ausgedehnteren Kavitäten „Full-Body“-Bulk-Fill-Materialien mit einem höheren Füllstoffanteil wohl vorzuziehen, wobei die Verschleiß- und Bruchresistenz ebenfalls im Fokus bleiben sollten. Insgesamt scheint jedoch die Datenlage trotz Optimismus immer noch eher inkonsistent zu sein [16].
Exakte Ausarbeitung der Restaurationsränder und -oberflächen
Die exakte Ausarbeitung ist ein ebenfalls wichtiger Bestandteil des Legens jeder Füllung. Dabei führen das exakte Finieren und Polieren von Zahnrestaurationen nicht nur zu einer optimalen Ästhetik, sondern sorgen marginal im Weichgewebebereich für eine biokompatible Integration sowie eine optimierte marginale Integrität im restaurativen Interface [17]. Hierfür steht dem Kliniker eine große Auswahl an Finier- und Polierinstrumenten zur Verfügung.
Die am meisten in Zentraleuropa verwendeten Instrumente sind Discs, rotierende oder oszillierende diamantierte Instrumente, imprägnierte Gummischleifkörper, beschichtete Strips und Polierpasten. Insgesamt sind heutzutage aber auch unterschiedliche kommerzielle Poliersysteme in Form von Kits erhältlich, die aus mehreren Instrumenten bestehen und in einer bestimmten Reihenfolge verwendet werden sollen. Auch hier ist es lohnend – je nach Hersteller und Entwickler –, sich auf die Protokolle und beschriebenen Arbeitsweisen zu verlassen.
Wichtig bei der Ausarbeitung der Restaurationen sind vor allem klinisch die Aspekte Ästhetik und Biofilmadhärenz. Die Oberflächenrauigkeit und die Randqualität spielen hierbei auf Dauer eine prädominante Rolle.
So konzentrieren sich die meisten klinischen Studien neben Gesamtüberlebensrate und Frakturen vornehmlich auf Ästhetik und die marginale Desintegration. In der Praxis sollte man aber auf jeden Fall darauf bedacht sein, eine möglichst optimale Anfangsqualität zu etablieren.
Strikte Maintenance und gezielte Wiederaufbereitung
Die adäquate Farbanpassung, Form, Textur und der Glanz der Restauration stehen für den Patienten am Anfang und bezüglich Verlaufsqualität sicher im Vordergrund, vor allem im Frontzahnbereich; aber auch für den Zahnarzt sollte die allgemeine Oberflächen- und Randqualität während längerer Servicenutzung im Fokus stehen. Alle Kompositmaterialien rauen mit der Zeit auf, da die Oberfläche aufgrund täglicher mechanischer und chemischer Einflüsse mehr oder weniger in Mitleidenschaft gezogen werden kann. Vor allem die Füllstoffpartikelgröße und -verteilung beeinflussen das allgemeine Glanz- und Rauigkeitsverhalten [18].
Obwohl eine Korrelation zwischen Oberflächenrauigkeit und Oberflächenglanz besteht, hat sich vor allem der Glanz als das empfindlichere Merkmal zur Messung des Erhalts der Oberflächenqualität herauskristallisiert [19]. Man kann und sollte daher stets bemüht sein, die Restaurationsoberflächen im Rahmen der Recalls genau zu beurteilen und – wenn indiziert – eine gezielte und schonende Nachpolitur in die Wege zu leiten.
Diese regelmäßige Wiederaufbereitung von Restaurationen (engl.: „refurbishing“), beinhaltet im Wesentlichen die Entfernung von Überschüssen, die Optimierung der anatomischen Form sowie die Entfernung von Oberflächenverfärbungen. Leider wird dies meist vergessen; zwar werden Füllungen klinisch und radiologisch auf Sekundärkaries untersucht, doch die übrige Oberflächen- und Randqualität wird selten aufbereitet.
Kliniker und das Prophylaxepersonal haben im Rahmen des Recalls eher die Befürchtung, dass die mechanische Behandlung durch bspw. (Ultra-)Schallgeräte an der Komposit-Zahn-Grenzfläche zu zusätzlichen Schäden führen kann [20]. Heutzutage stehen jedoch alternative oder ergänzende Methoden, wie z.B. Airflow, zur Verfügung, welche konzeptionell eine schonende nicht abrasive Bearbeitung des marginalen Interfaces bei hoher Patientenakzeptanz erlauben [21]. Speziell Verfärbungen an Füllungsrändern, die damit nicht entfernt werden können, sollten ein besonderes Augenmerk verdienen, da an diesen Stellen tiefere Läsionen antizipiert werden sollten.
Direkte Restaurationen, die nicht mit konventionellen schonenden Methoden im Routine-Recall finiert oder aufpoliert werden können, sollten also – sofern keine deutliche Karies vorliegt oder es den Patienten nicht stört – regelmäßig und gezielt im Rahmen eines Monitorings überwacht und die Füllungen gegebenenfalls wieder aufgefrischt werden. Ist ein invasiveres Vorgehen indiziert, muss nicht in erster Linie sofort an eine Neuanfertigung gedacht werden, sondern es sollten zuerst auch reparative Maßnahmen evaluiert werden.
Dadurch können die Kosten gesenkt, die Zahnsubstanz geschont und die allgemeine Lebensdauer der Füllung verlängert werden, wenn man Reparaturen zum Füllungsunterhalt zählt [22]. Während Reparaturen direkter Restaurationen lange Zeit einen Versagensgrund darstellten, obwohl die ursprüngliche Restauration noch (zumindest zu großen Teilen) vorhanden ist, können auch solche Füllungen bei entsprechender Aufbereitung oder Reparatur noch viele Jahre funktionieren und damit erfolgreich im klinischen Einsatz bleiben [23].
Zusammenfassung und Schlussfolgerungen
Der Teufel steckt auch hier im Detail. Das bedeutet, dass eine qualitativ hochwertige direkte Restauration mit Komposit nur gelingt, wenn alle Schritte nahezu perfekt im Rahmen des Möglichen realisiert werden können. Dabei sollte sich in der Praxis eine Routine etablieren, die auf klar definierten Materialien, Abläufen und Protokollen basiert.
Ein Grundpfeiler ist die Kontrolle des individuellen Kariesrisikos im Rahmen der Prophylaxe und des Recalls. Wiederaufbereitende Maßnahmen mit Polituren und eventuelle Reparaturen sind wesentliche und pragmatische Bestandteile der Füllungspflege und des -erhalts. Wie im 3. Teil dieser Artikelserie dargelegt wird, bedürfen besonders herausfordernde klinische Situationen besonderer situativer Maßnahmen und Konzepte, die eventuell auch über die konventionellen Indikationen und Grenzen hinausgehen können.
Teil 3
Wie bereits in den beiden vorhergegangenen Beiträgen deutlich hervorgehoben, ist das Legen einer Kompositrestauration mittlerweile restaurative Routine und kann fast ubiquitär eingesetzt werden, wenn nicht ein besonderer Patientenwunsch oder spezielle Indikationen indirekte prothetische Rekonstruktionen erfordern. Aber es gibt natürlich wie immer auch bei direkten Restaurationen besonders schwierige klinische Situationen, welche es dem Behandler nur unter Zuhilfenahme geeigneter Hilfsmittel und -maßnahmen erlauben, die vorher genannten Grundregeln und -aspekte zielgerichtet, erfolgreich und ohne Abstriche auch bei herausfordernden Verhältnissen zu erfüllen, um damit den täglichen Umgang mit direkten Kunststofffüllungen in der Praxis in möglichst vielen Indikationen zu ermöglichen und zu erleichtern.
Dieser 3. Teil befasst sich daher schwerpunktmäßig mit beispielhaften komplexen Situationen in der klinischen Praxis und möglichen Tipps und Tricks, wie entsprechende Probleme gelöst werden können. Dazu gehört aus Sicht der Autoren unter anderem vor allem die Versorgung folgender komplexer Konstellationen:
- tiefe Kavitätenränder
- ausgedehnter Substanzverlust
- Reparaturen von beispielsweise VMK-Kronen
Diese Teilaspekte wollen wir nachfolgend beleuchten und mit illustrativen Beispielen praktische Hilfestellungen leisten.
Praktische Tricks und Tipps bei schwierigen typischen klinischen Situationen
Wie oben erläutert, stellen direkte Kompositrestaurationen einen Routineeingriff in der täglichen Praxis dar. Es sollten aber die grundlegenden Aspekte zum Legen einer durchwegs soliden Füllung jederzeit berücksichtigt und umgesetzt werden können.
Diese diversen Teilaspekte – wie in Teil 2 gezeigt – stellen im Prinzip allgemeine Verfahrensmöglichkeiten und -richtlinien dar, die für eine konventionelle Durchschnittsrestauration Geltung haben. Je nach Fall und Problemstellungen können in der Praxis jedoch jederzeit besonders schwierige und spezielle Konstellationen auftreten, die dem Behandelnden die Grenzen der Routine mehr oder weniger drastisch vor Augen führen, wobei zur Lösung alternative und innovative Ansätze notwendig sind.
Der tiefe Kavitätenrand – Stufenelevation
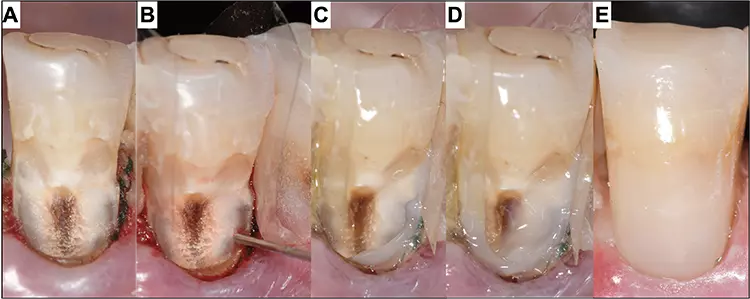
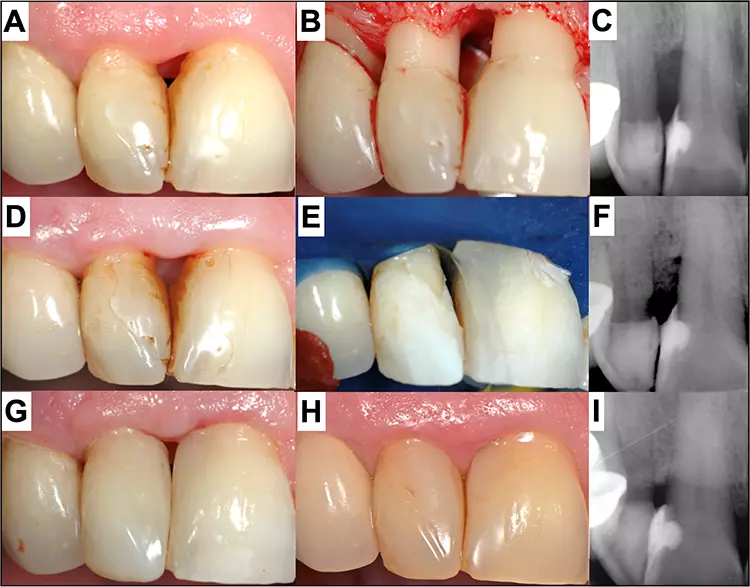
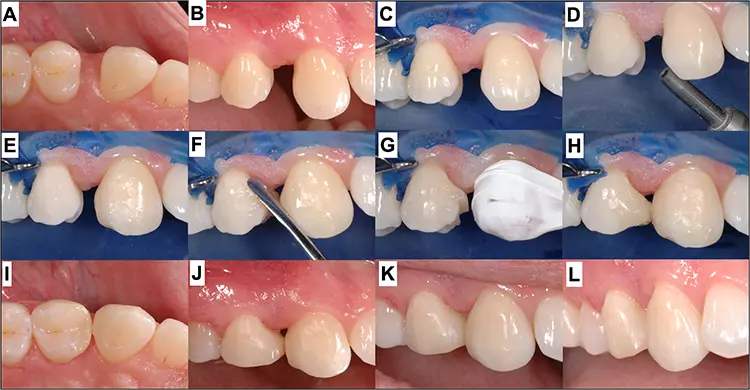
Karies ist kein selbstlimitierender Abbauprozess. Im Gegenteil, unbehandelt kann sich die bakterielle Desintegration intra-, respektive zirkumkoronal a priori ungehindert ausbreiten, wobei sich vor allem bei bestehenden Restaurationen im approximalen Bereich tiefe und schwer zugängliche Defekte bilden können. Besonders wenn diese in tiefe subgingivale Bereiche extendieren, können die Kavitätenpräparation, die adhäsive Vorbehandlung und/oder das kontrollierte Legen einer Füllung unter trockenen Bedingungen eine massive und häufige Herausforderung darstellen. Ein wenig invasives alternatives Verfahren, um diese Problematik anzugehen, besteht darin, den proximalen Kavitätenrand mithilfe an sich konventioneller direkter Komposittechniken – basierend auf den einfachen Prinzipien konventioneller Matrizentechniken – in eine supragingivale Position zu verlagern [1], was im Neudeutschen üblicherweise als „proximale Box-Elevation“ bezeichnet wird.
Das Konzept wurde unter anderem auch dafür entwickelt, die Kavitätenränder für eine Abdrucknahme und das akkurate Einsetzen eines indirekten Werkstückes derart zu positionieren, dass ein einfacheres klinisches Handling ermöglicht wird: Das heißt, dass der Abdruck (auch bei optischen CAD/CAM-Verfahren, aber auch konventionell) besser gelingt und die Überschussentfernung deutlich erleichtert wird [2]. Für direkte Verfahren bietet es in unserem Kontext vor allem den Vorteil, dass das Legen weiterer Inkremente und die definitive Formgestaltung mit Matrizen und Keilen einfacher realisiert werden können (Abb. 1).
 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinBislang gibt es keine Hinweise darauf, dass die biologische Breite bei präziser Technik des Legens dieses ersten tiefen Inkrements einen Schaden nimmt; auch hat diese Verfahrensweise nach heutigem Kenntnisstand keinen negativen Einfluss auf die marginale Integrität oder das Frakturverhalten – gerade auch bei wurzelkanalbehandelten Zähnen – unabhängig davon, ob sich die zervikalen Ränder im Schmelz oder Dentin befinden [3,4]. Die Lage tiefer Füllungsränder scheint also vor allem aus biologischer Sicht klinisch und sogar histologisch zu guten und unbedenklichen Ergebnissen führen zu können [5] (Abb. 2).
 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinFormgestaltung und -hilfen bei massivem Zahnhartsubstanzverlust
Bei Frontzähnen – wie auch bei Seitenzähnen – hängt die Komplexität der Formgestaltung von der Größe und Ausdehnung der Defekte ab. Bei einfachem approximalem Zahnverlust (Klasse III) reichen meist einfache Matrizen. Fehlen jedoch große Teile der palatinalen respektive lingualen Wand sowie des Approximalkontaktes (Klasse IV; oder bei Traumata oder bereits vorbehandelten Zähnen), ist der Gebrauch von Matrizen allein meist nicht ausreichend. Auch hier können diverse Applikationstechniken hilfreich sein.
Oft kommen Formhilfen zum Einsatz, welche aus Silikonschlüsseln bestehen, die entweder auf einem Wax-up oder Mock-up basieren und dazu dienen, die Zahnform wiederherzustellen [6]. Auch hier gibt es eine Unmenge von Materialien und Techniken, sie alle haben aber gleichermaßen zum Ziel, die Formgebung zu unterstützen und die Materialapplikation wesentlich zu erleichtern.
Im Seitenzahnbereich stellt das Erreichen idealer Kontakte und der korrekten anatomischen Form besonders bei Klasse-II-Situationen leider für viele immer noch eine Herausforderung dar [7]. Ein suffizienter Kontaktpunkt dient nicht nur der Aufrechterhaltung der Zahnbogenstabilität, er stützt und schützt auch die Interdentalpapille, verhindert „Food Impaction“ und dient allgemein der Sprache und Kosmetik, insbesondere im Frontzahnbereich [8,9].
Eine anatomische Kontaktpunkt- und Randleistengestaltung durch konturierte Matrizen führt ebenfalls zu einer geringeren Frakturanfälligkeit [10]. Neben zirkulären Voll- und Teil-Matrizen können kontaktgebende Instrumente, keramische Einsätze und Polymerisationsspitzen als technische Hilfsmittel zur zusätzlich verbesserten Kontaktpunktgestaltung dienen [11–13].
Eine besondere Art der Formhilfe stellt im Rahmen ausgeprägter Zahnhartsubstanzdefekte im okklusalen Bereich bei durch Erosionen und Abrasionen entstandenem Bisshöhenverlust die Zürcher Schienentechnik dar [14,15]. Mittlerweile sind diverse Abänderungen und Modifikationen daraus entstanden [16,17], u.a. eine Stempeltechnik [18] und Applikationsabwandlungen beispielsweise in Form von sogenannten Spritzgussverfahren [19,20]; Letztere scheinen sich vor allem für die Front zu eignen.
Alle Methoden basieren jedoch auf dem ursprünglichen Gedanken: die Formübertragung eines Wax-ups mit transparenten Schienen, welche als Träger und Formhilfen für die Kompositmaterial-Applikation dienen. Damit sind substanzschonende, kostengünstige(re) und reparable Sanierungen mindestens mittelfristig möglich und als solche mittlerweile anerkannt [21,22].
Ästhetische versus funktionelle Schicht- und Inkrementtechnik Gründe für das Scheitern von Restaurationen lassen sich grundsätzlich in biologische, funktionelle und ästhetische Misserfolge gliedern. Vor allem technische Faktoren beim Legen der Restaurationen können signifikant die Langzeitqualität beeinflussen.
Bezüglich Ästhetik variieren vor allem in der Front die Ansprüche und Anwendungsweisen enorm. Hier kann beliebig viel Aufwand betrieben werden und Matrizen und Formhilfen sind für die richtige Modellierung am zielführendsten. Ob mono-, duo- oder multichromatisch mit mehr oder weniger transluzenten Materialien gearbeitet wird, ist sehr vom Behandler abhängig.
Die Thematik der Ästhetik ist an sich wohl auch mehr für das Erscheinungsbild als für Langlebigkeit und biologische und funktionelle Qualität der Restauration entscheidend. Farbübereinstimmung, die anatomische Form und Oberflächen- sowie Randverfärbung sind die häufigsten Gründe für ein qualitatives Versagen in Studien, bei denen die Restaurationen vor allem aus ästhetischen Gründen eingesetzt wurden.
Es sind daher in der Vergangenheit diverse Schattierungs- und Schichtungskonzepte entstanden, die sich schrittweise von einer vereinfachten, nicht histoanatomischen, mono- oder bilaminären Technik (grundsätzlich Dentin- und Schmelzschicht, plus Effektfarben bei Bedarf) bis zu einem mehrschichtigen Ansatz (3 bis 4 oder mehr Schichten) entwickelten [23]. Grundsätzlich sei an dieser Stelle, wenn immer möglich, ein einfaches und zweckmäßiges Schichttechnikkonzept für den Alltagsgebrauch empfohlen, welches auf einer reduzierten Anzahl von Farben und Schichten basiert. Dies reicht meist aus, um eine pragmatische und adäquate ästhetische Integration und natürliche Farbwiedergabe/Emulation zu gewährleisten, die auf Sprechdistanz unsichtbare Restaurationen erlauben.
Im Rahmen der polychromatischen Schichtung bedient man sich in zahntechnischer Manier einer variablen Anzahl von Schichten unter Verwendung von opaken Dentin- (meist VITA™ oder non-VITA™) und chromatischen transluzenten oder opaleszenten Schmelzmassen, um eine optimale natürliche und wenn möglich unsichtbare Zahnerscheinung zu erzielen. Solche aufwendigen Methoden können auch im Seitenzahngebiet angewendet werden.
Komplexe Reparaturen (z.B. Kronenränder)
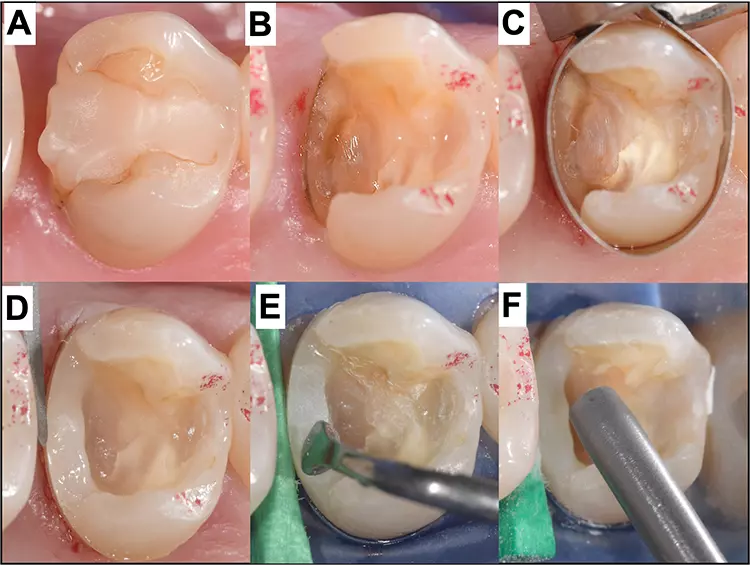
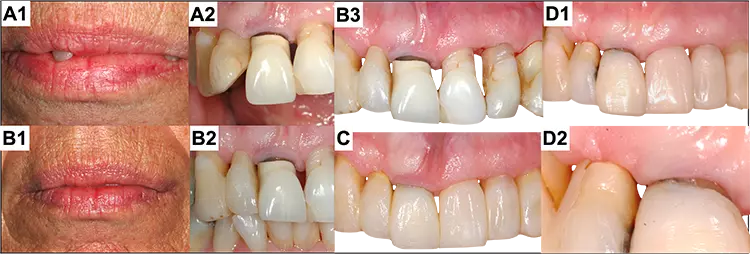
In der täglichen klinischen Praxis hängt der Ersatz einer Restauration nicht nur vom Zustand des restaurierten Zahnes ab, sondern auch von der oralen und allgemeinen Gesundheit des einzelnen Patienten, den Ergebnissen der Risikobewertung und nicht zuletzt von der informierten Zustimmung des Patienten. Vor allem bei alten Restaurationen und Rekonstruktionen können Gingiva-Rezessionen zu schwerwiegenden ästhetischen Problemen führen, insbesondere wenn sie mit der Freilegung von Kronen- oder Brückenrestaurationsrändern verbunden sind. Wenn die Situation nicht primär durch noninvasive oder mukogingivale plastische Methoden restituiert werden kann [25], wird in der Regel die prothetische Versorgung gemeinhin ersetzt.
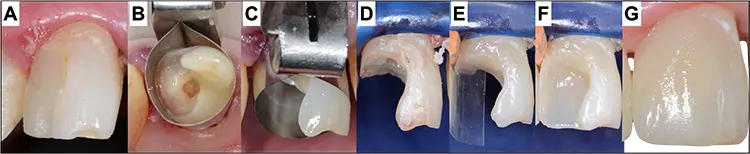
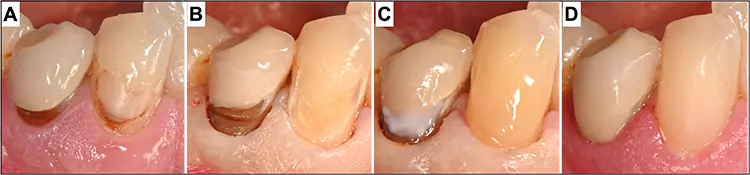
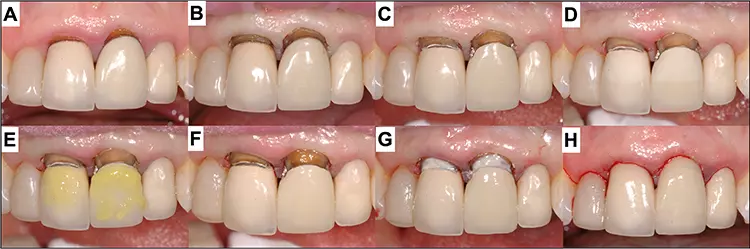
Als alternative Methode können die technisch einfachen Komposit-Reparaturfüllungen eingesetzt werden, um die freiliegende Wurzeloberfläche abzudecken und damit den sichtbaren Kronenrand zu kaschieren [26]. Dieses Verfahren ist weniger kostspielig und invasiv, liefert aber zufriedenstellende pragmatisch-ästhetische Ergebnisse. Dabei muss jedoch auf aktuelle Prinzipien der Etablierung der Adhäsion auf verschiedenen Zahnhartsubstanz- und Restaurationsmaterialien zurückgegriffen werden (Abb. 3).
 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinMittlerweile ist bekannt, dass metallische und keramische Oberflächen adhäsiv mit Kompositmaterialien repariert werden können, und die Methoden wurden intensiv und breit untersucht und beschrieben [27–29]. Die Präparation und Vorbereitung der Kronenränder spielen dabei eine besonders wichtige Rolle.
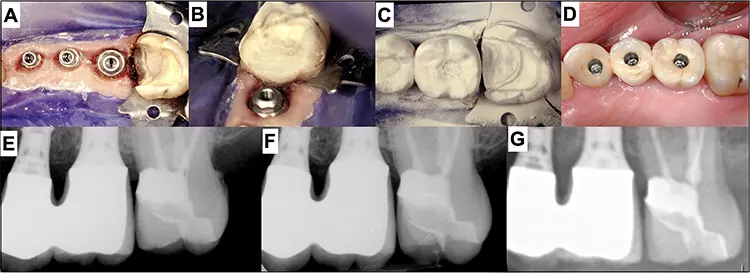
Es sollte auch sichergestellt werden, dass die im Munde verbleibende Rekonstruktion schadlos und kariesfrei bestehen bleiben kann: Das heißt, nach Präparation sollten die Retention und die Absenz möglicher Sekundärkaries- und Infektionsrückstände genau geklärt werden. Gerade bei strategisch wichtigen Rekonstruktionen können vor allem im Rahmen der Alterszahnmedizin Pfeiler auch längerfristig erhalten werden, was ebenfalls in Zukunft eine Indikation darstellen wird, welche noch mehr Gewicht erhalten wird (Abb. 4 und 5).
Exotische Anwendungen von Kompositfüllungen
Kompositmaterialien können das Armamentarium und Spektrum der Zahnmedizin, wie oben dargestellt, wesentlich unterstützen und erlauben eine enorme Flexibilität, wenn es darum geht, salopp ausgedrückt, zu kleben und anzusetzen. Leider umhüllt diese Aspekte und Vorgehensweisen immer noch ein negativer Hauch von reparativer Zahnmedizin auch im Sinne einer mehrheitlich provisorischen Herangehensweise.
Betrachtet man allerdings den nonrespektive minimalinvasiven Charakter, die Kosten und Möglichkeiten, erstaunt es, dass diesen Maßnahmen so wenig Berücksichtigung in der täglichen Zahnarztpraxis zugesprochen wird. In diesem Zusammenhang soll mit 3 Beispielen auf die Möglichkeiten eingegangen werden.
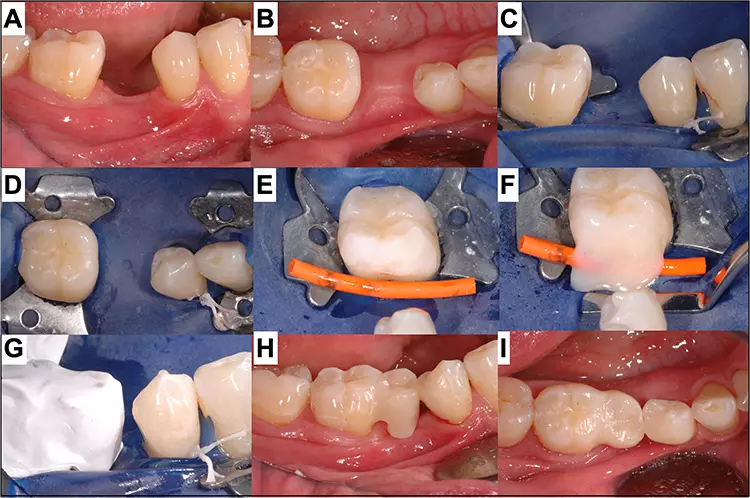
Schienung und Befestigung extrahierter Zähne
Eine Zahnextraktion vor allem im sichtbaren Bereich führt in der Regel zu mehr oder weniger aufwendigen Folgebehandlungen im Sinne von abnehmbaren und festsitzenden prothetischen Lösungen. Dabei können die Lücken auch unter Verwendung der extrahierten Zähne mindestens langzeitprovisorisch wieder mit einfachen Verfahren – ebenfalls basierend auf den Prinzipien der adhäsiven Kompositrestaurationen – an Nachbarzähnen befestigt werden.
Es gilt dabei zu beachten, dass in Analogie zu adhäsiven Klebebrücken eine unilaterale Befestigung meist zielführender ist, da schon früh gezeigt wurde, dass die Befestigung an 2 benachbarten Zahnflächen eher zu einer höheren Frakturrate bereits innerhalb des 1. Jahres führt [30], wobei einseitig frakturierte RBFDPs wiederum über 5 und 10 Jahre komplikationslos in situ verblieben [31]. Daher werden unilateral befestigte adhäsive Anhängerbrücken als ein noch konservativerer Behandlungsansatz vorgeschlagen [32].
Als Hilfestellung für die Wiederanbringung in der gleichen Position kann eine einfache direkte Repositionshilfe aus lichthärtendem semisolidem Füllungsmaterial für temporäre Versorgungen verwendet werden, die vor Extraktion des Zahnes an der Stelle, wo prospektiv nicht geklebt wird, angebracht und gehärtet wird.
Es empfiehlt sich ebenfalls vor Extraktion, eine kleine Retention im Sinne einer modifizierten Klasse-III-Kavität in den Zahn zu bohren sowie den Gingivaverlauf mit einem wasserfesten Filzstift zu markieren. Nach der Extraktion muss der Zahn gekürzt, die Wurzeloberfläche gereinigt und der Apex mit einem fließfähigen Komposit adhäsiv im Sinne eines abgerundeten Pontics verschlossen werden. Da es bei der Befestigung bluten kann, empfehlen die Autoren, den Zahn unter Kofferdam einzusetzen.
Es muss dann darauf geachtet werden, dass der Zwischengliedbereich breit ausgestanzt wird, damit der Kofferdam locker bleibt und bei der Insertion des Pontics in die Tiefe nachgibt. Zudem schützt der Kofferdam auch besser vor Kontamination durch Speichel und Blut und erleichtert auch das Sandstrahlen. Wenn die Wunde beispielsweise mit Kollagen gut abgedichtet und mit einer Kreuznaht versehen wird, wird die Blutungsneigung zusätzlich reduziert (Abb. 6 und 7).
Lückenschluss durch Zahnverbreiterung
Mit Komposit kann man auch unkonventionell Lücken schließen, und das nicht nur in der Front. Es gibt Patienten, die aufgrund medizinischer Grundleiden oder Risiken keine Implantate wünschen oder bei denen der Kostendruck eine entsprechende Versorgung – auch mit Brücken – verbietet. Mit Komposit kann jedoch auch hier Abhilfe geschaffen werden.
Das Grundprinzip basiert vor allem auf Arbeiten und Erkenntnissen aus Heidelberg [33–36]. Die Methode fußt auf dem Verschluss des Interdentalraumes durch direkte bilaterale Kompositaufbauten, welche komplett auf eine approximale Kastenpräparation verzichten und rein durch das Ankleben an die Approximalflächen im Sinne einer bukkalen und lingualen Extension charakterisiert sind [37].
Wichtig bei dieser Methode ist es, dass die Zähne nicht geschient werden, wodurch die Zahnbeweglichkeit erhalten bleibt und Zugkräfte, wie sie bei einem starren System auftreten, vermieden werden können. Es ist klar, dass die Okklusion sorgfältig eingestellt werden muss und wenn möglich auf eine dynamische Okklusion eher verzichtet wird. Zudem muss eine gründliche Mundhygieneinstruktion erfolgen und eine adäquate Compliance des Patienten vorliegen, die eine uneingeschränkte und eine perfekte interdentale Reinigung mit passgenauen Interdentalbürsten und Zahnseide ermöglicht und garantiert.
Die balkonartige Ausformung kann – je nach Abstand der Zähne – auch derart modifiziert werden, dass ein eigentliches Zwischenglied mit einem sogenannten „Putzfuß“ entsteht. Dabei sind praktisch keine Grenzen gesetzt und – sofern es das Handling erlaubt – können in der Front und im Seitenzahngebiet entsprechende Abwandlungen indiziert und möglich sein (Abb. 8 bis 10).
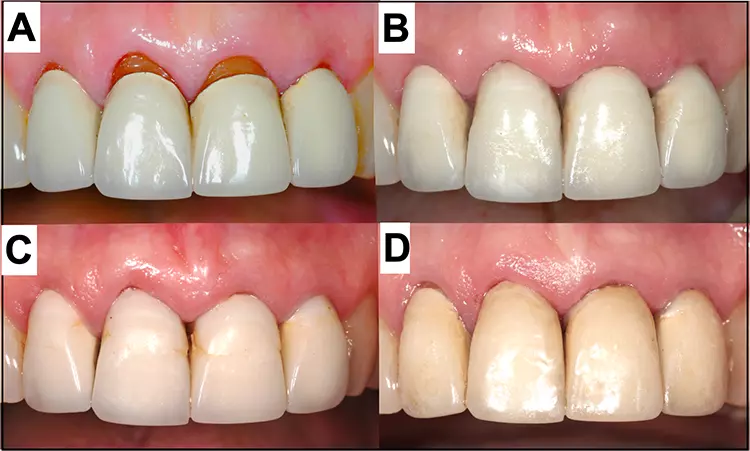
Komposit im Rahmen der Black-Hole-Disease
Was das Vorhandensein anatomischer geschlossener Papillen und eines Col betrifft, ist die schwierige und komplexe Situation bei Implantaten gerade bei Versorgungen mit benachbarten Implantaten hinlänglich bekannt und eine besondere Herausforderung. Ein essenzieller Faktor bei der Etablierung und Füllung des interdentalen Dreiecks ist der Faktor Abstand zwischen marginalem Alveolarknochen und Kontaktpunkt. In Studien scheint dies sehr variabel (2 bis 11 mm) zu sein und eine teilweise respektive komplette Auffüllung wurde bei Implantaten zwischen 57 und 100% vorgefunden [38].
Es wird gemeinhin ein Mindestabstand zwischen Knochen und Kontaktpunkt von 5 mm beschrieben [39]. Ist der Abstand größer, bleibt in den meisten Fällen ein Hohlraum (engl. „black hole“) zurück, der nicht nur ästhetisch kritisch sein kann, sondern vor allem ein Risiko für die Retention von Nahrungsmittelresten und Plaque sowie eine Herausforderung für die Reinigung und langfristige Gesunderhaltung darstellt [40]. Er kann unter anderem auch zu phonetischen Problemen führen.
Während die Wiederherstellung der Weichgewebekontur durch regenerative und plastische Eingriffe je nach Weichgewebssituation nicht 100%ig voraussagbar ist, vor allem nicht im Papillenbereich [41], bietet sich in erster Linie also eine Korrektur der Zahnhartgewebe an, um ästhetisch korrigierend in diesem Kontext einzugreifen [42]. Diese Korrektur wird per se durch eine Verlagerung des Kontaktpunktes nach apikal erreicht, was grundsätzlich auch durch kieferorthopädische Maßnahmen inklusive Strippings erreicht werden kann.
Als am kostengünstigsten und substanzschonendsten ist auch hier die Anwendung von direkten Kompositfüllungen mit gängigen Säure-Ätz-Techniken zu nennen. Diese additiven Verfahren zur Zahnverbreiterung haben auch sonst nach Jahren – wenngleich nota bene an nicht parodontologisch erkrankten Kohorten untersucht – gute und voraussagbare klinische Resultate gezeigt [42,43] (Abb. 11).
 P. R. Schmidlin, T. Attin
P. R. Schmidlin, T. AttinZusammenfassung und Schlussfolgerungen
Auch komplexe Situationen können mit entsprechenden technischen und praktischen Hilfen mit etwas innovativem Geist erfolgreich angegangen werden. Der Umgang mit Komposit dient dazu, bei vielen kompromittierenden Situationen kostengünstig(er) und minimalinvasiv durch konsequente Umsetzung adhäsiver Verfahren Zahnsubstanz zu erhalten, auf- und umzubauen.
Auch wenn diese Restaurationen kein Leben lang halten werden, so bietet dieses Vorgehen doch die Möglichkeit, die Zähne und (bestehende) Restaurationen zu beobachten und den Patienten zu kontrollieren, zu überwachen und bei Bedarf zielgerichtet darauf aufbauende Maßnahmen zeit- und interventionsgerecht zu planen und durchzuführen. Diese Maßnahmen sollten aber nur bei dafür geeigneten Patienten Anwendung finden und gehören in die Hände von motivierten und talentierten Behandlern (das kann man aber werden).
 Entdecke CME Artikel
Entdecke CME Artikel  Entdecke Artikel mit Download
Entdecke Artikel mit Download 


 Mit Google einloggen
Mit Google einloggen
 Mit Facebook einloggen
Mit Facebook einloggen
Keine Kommentare.