|
Getting your Trinity Audio player ready...
|
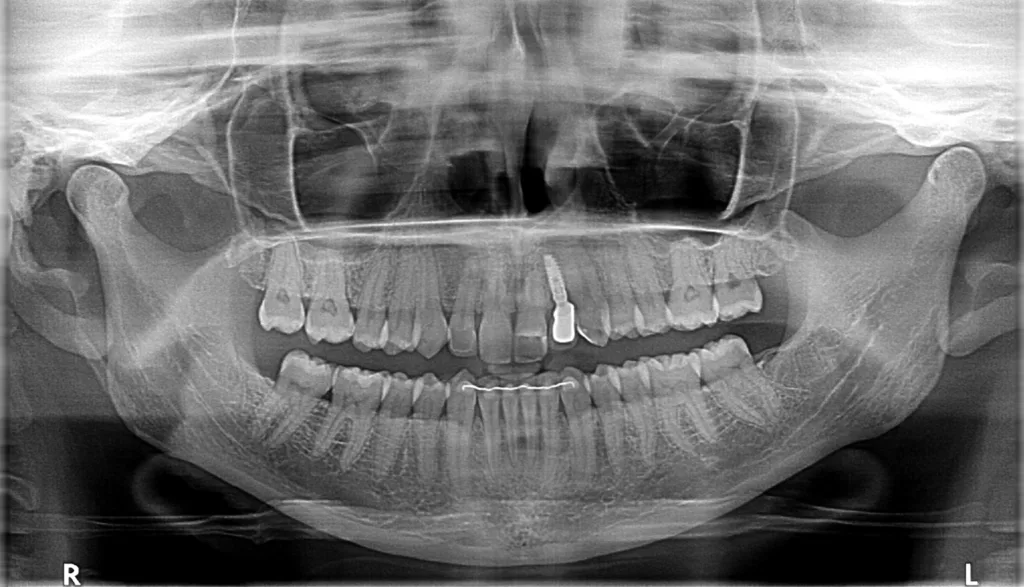
Die Ausgangssituation in diesem Patientenfall zeigt eine Nichtanlage in regio 22, welche im Alter von 16 Jahren nach einer ersten kieferorthopädischen Lückenöffnung 1999/2000 mit einer Adhäsivbrücke versorgt wurde (Abb. 1a,b und 2). Aufgrund mehrfachen Debondings wurde 2012 gemeinsam mit der Patientin die Entscheidung getroffen, die Adhäsivbrücke durch ein Einzelzahnimplantat zu ersetzen. Vorrangig sollte nochmals eine Lückenöffnung regio 22 in Kombination mit einem Wurzeltorque (nach distal) erfolgen.
Nach Abwägung aller Vor- und Nachteile, d.h. Einzelzahnimplantate im ästhetischen Bereich mit nochmaliger kieferorthopädischer (Vor-)Behandlung (Risiko weiterer Wurzelresorption 12, 11 ,21, 23) versus erneute (Adhäsiv-)Brückenversorgung sowie Besprechung der Behandlungsoptionen, fiel die Wahl auf eine erneute kieferorthopädische Lückenöffnung sowie Ersatz des Zahnes 22 durch ein Einzelzahnimplantat (Abb. 3 bis 5a). Im Vorfeld der Behandlung wurde mit einem sorgfältigen Backwardplaning (3D-Planung, Indexschlüssel, individuelles Healingabutment und Abformpfosten zur Übertragung des Emergenzprofils, Bindegewebetransplantat) ein vorhersagbares ästhetisches Resultat definiert.
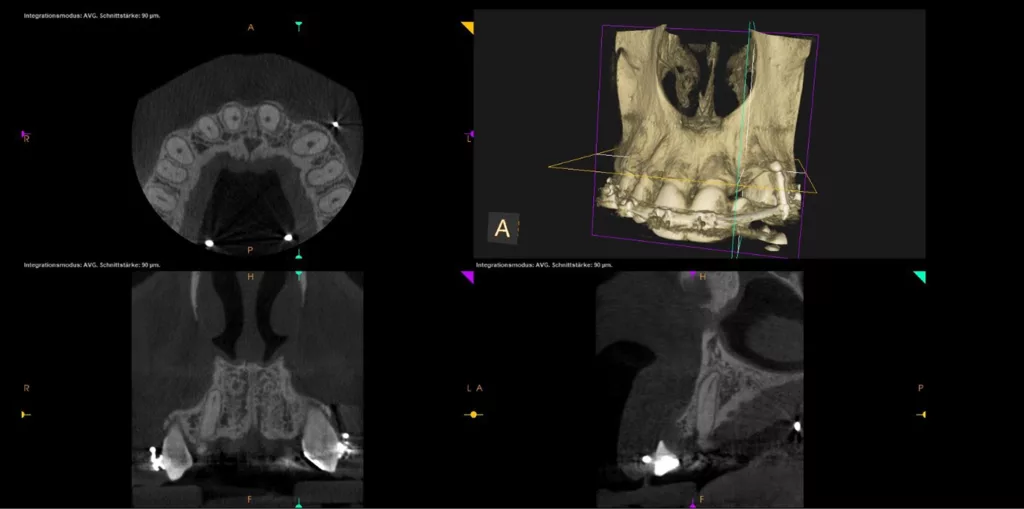
Zudem bestand die Notwendigkeit, die knöcherne Dehiszenz mittels dreidimensionaler Bildgebung (DVT) zu visualisieren, lokalisieren und evaluieren, um eine optimale Ausgangssituation sowie ein solides Hart- und Weichgewebefundament (Emergenzprofil) für das Einzelzahnimplantat 22 zu etablieren (Abb. 5b). Die ästhetisch rekonstruktive Behandlung erfolgte nach Chirurgie/LZP mit individuell angefertigtem Titanabutment 22 mit einer Einzelzahnkrone (Zirkonkäppchen mit Keramikverblendung, Creation Crystal Type). Zahn 12 wurde mit einem Veneer in Feldspatkeramik, die Zähne 21 und 23 mit palatinalen Kompositaufbauten (Adhäsivbrücken-Präparationsverschluss) versorgt.
Allgemeinmedizinische Anamnese
Erstbesuch und Erhebung der allgemeinmedizinischen Anamnese erfolgten am 19.05.2005.
Die Patientin war gesund, hatte keine Medikamentenallergie und war zuvor in regelmäßiger Behandlung. Nach Ersatz der Adhäsivbrücke wünschte sie sich eine schöne Frontzahnästhetik und war nach Aufklärung und Beratung mit einer notwendigen umfangreichen ästhetisch-rekonstruktiven Rehabilitation einverstanden.
Klinische Befunde
Rote Ästhetik
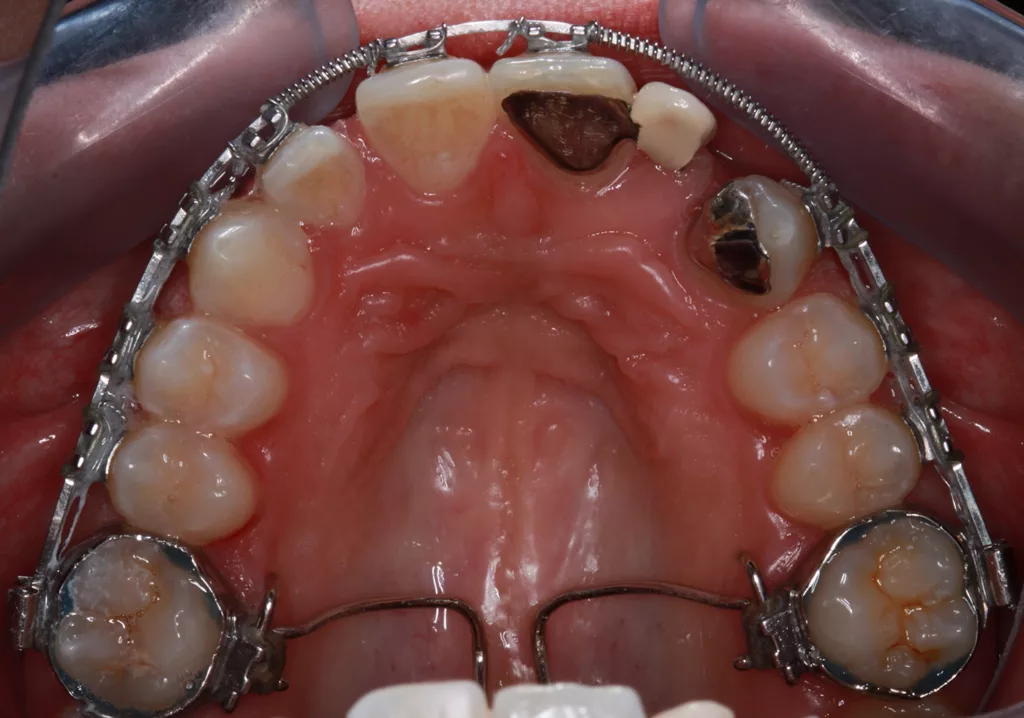
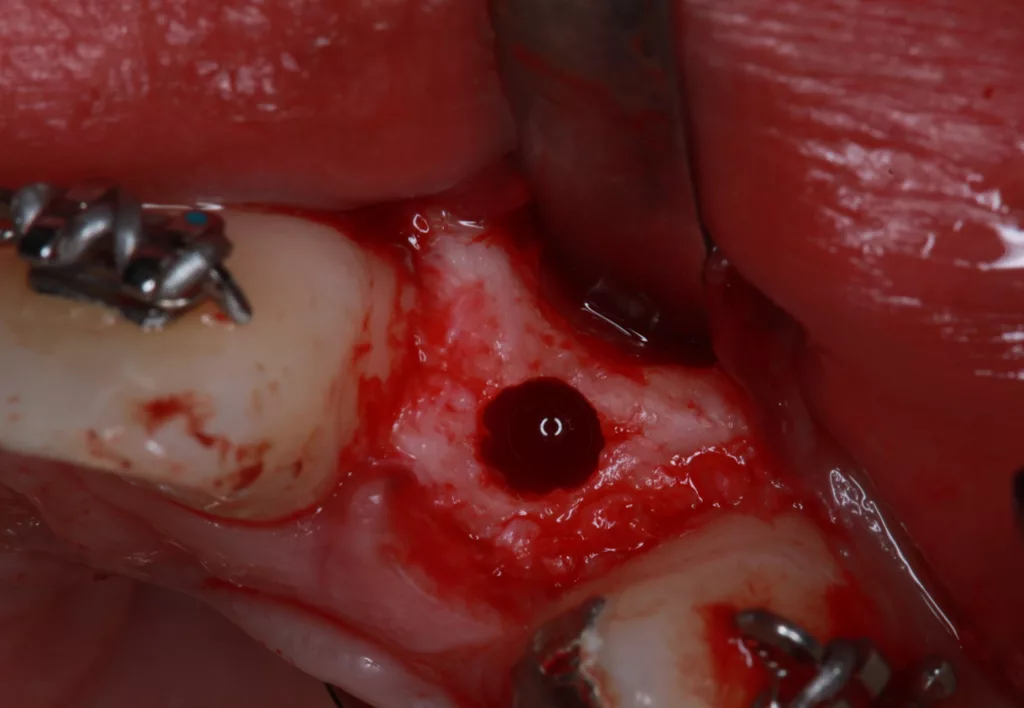
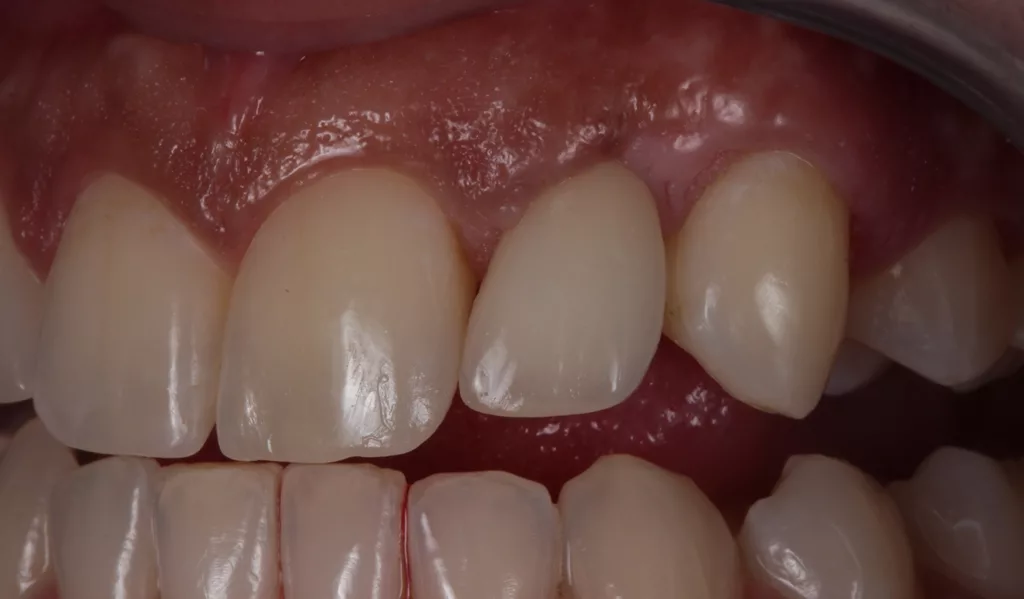
Im Ober- und Unterkiefer zeigte sich ein ausreichendes Band an keratinisierter Gingiva, das Weichgewebe entsprach einem dünnen Biotyp und war pigmentiert. Der Alveolarfortsatz verlieft bukkal 2 mm unterhalb der Schmelz-Zement-Grenze (high crest). Der Gingivaverlauf war harmonisch (mittelhohe Lachlinie). Der Ausgleich der Dehiszenz („Eindellung“) am Alveolarfortsatz mit Hart- und Weichgewebeaufbau regio 22 (Abb. 2) galt als Voraussetzung für die spätere Implantation.
Weiße Ästhetik (Abb. 2)
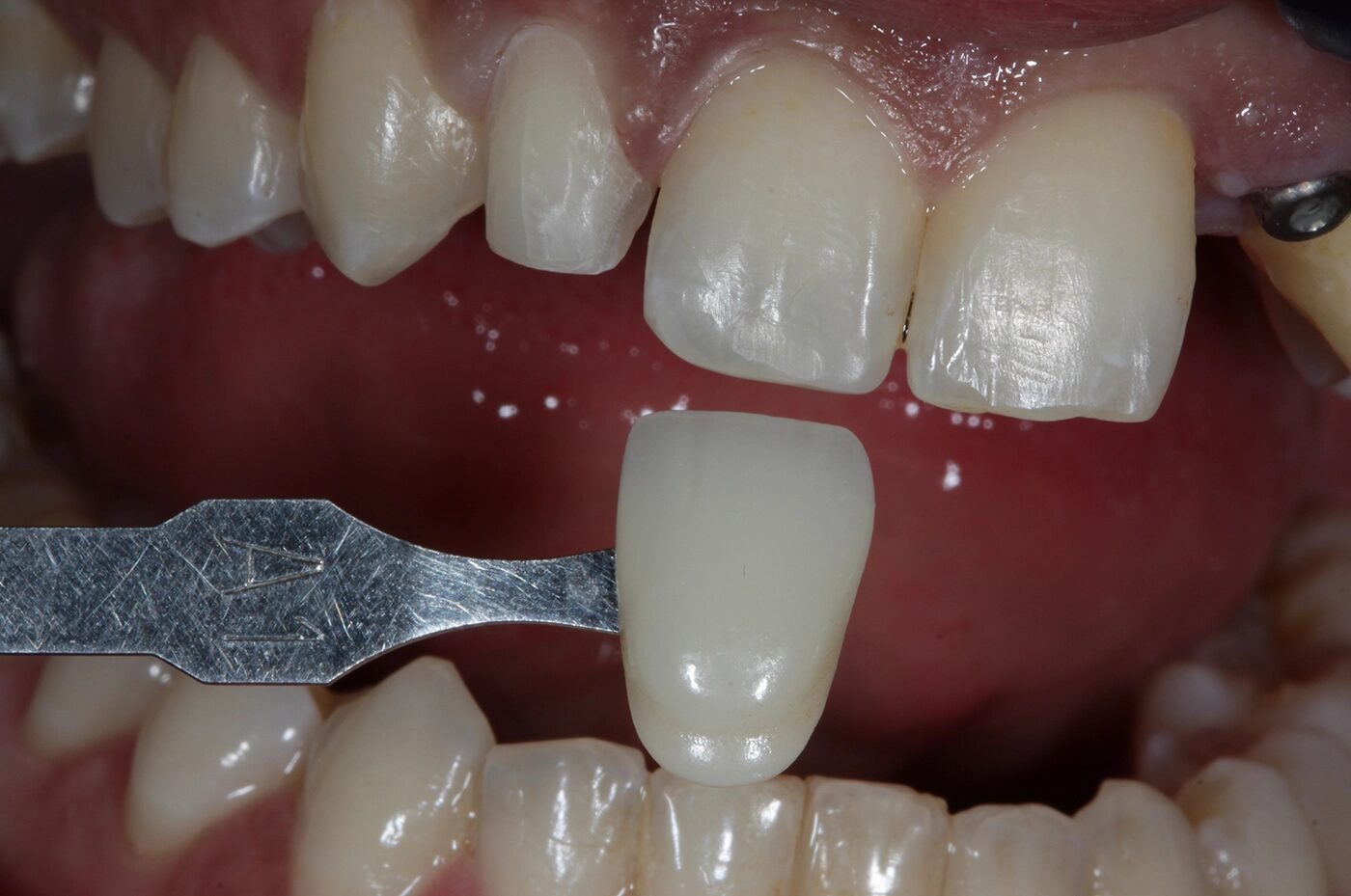
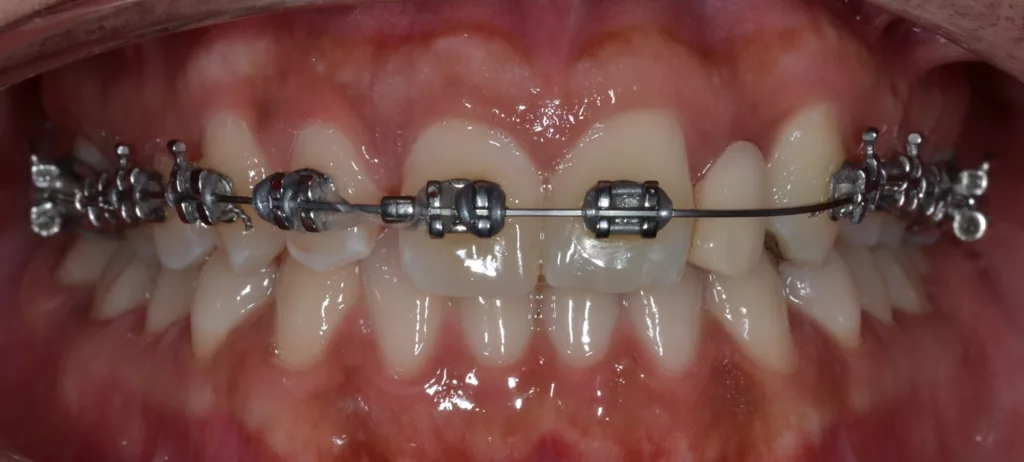
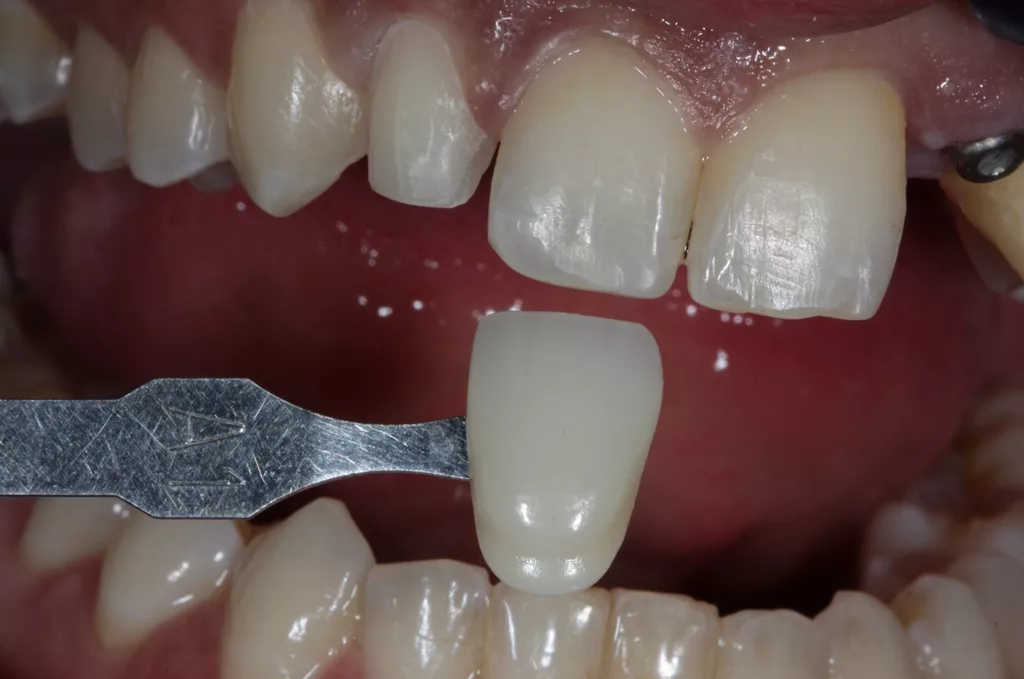
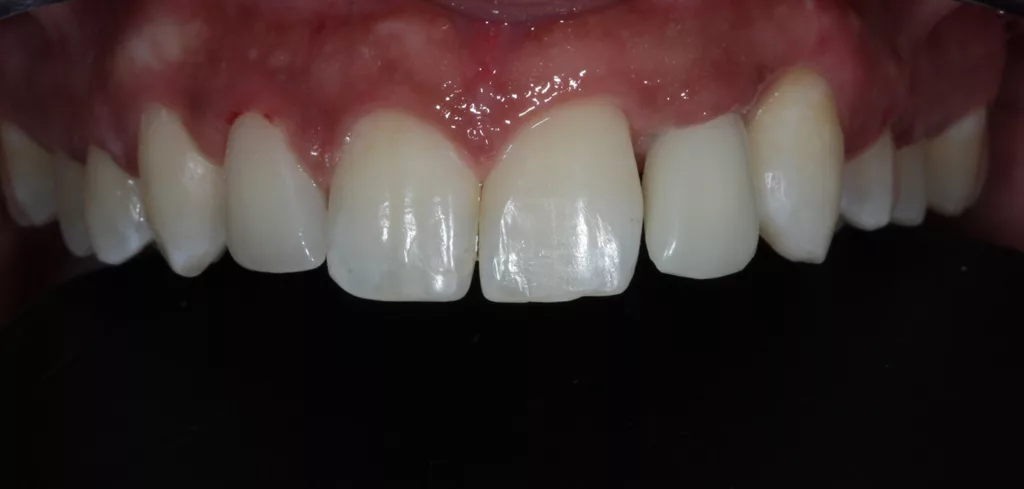
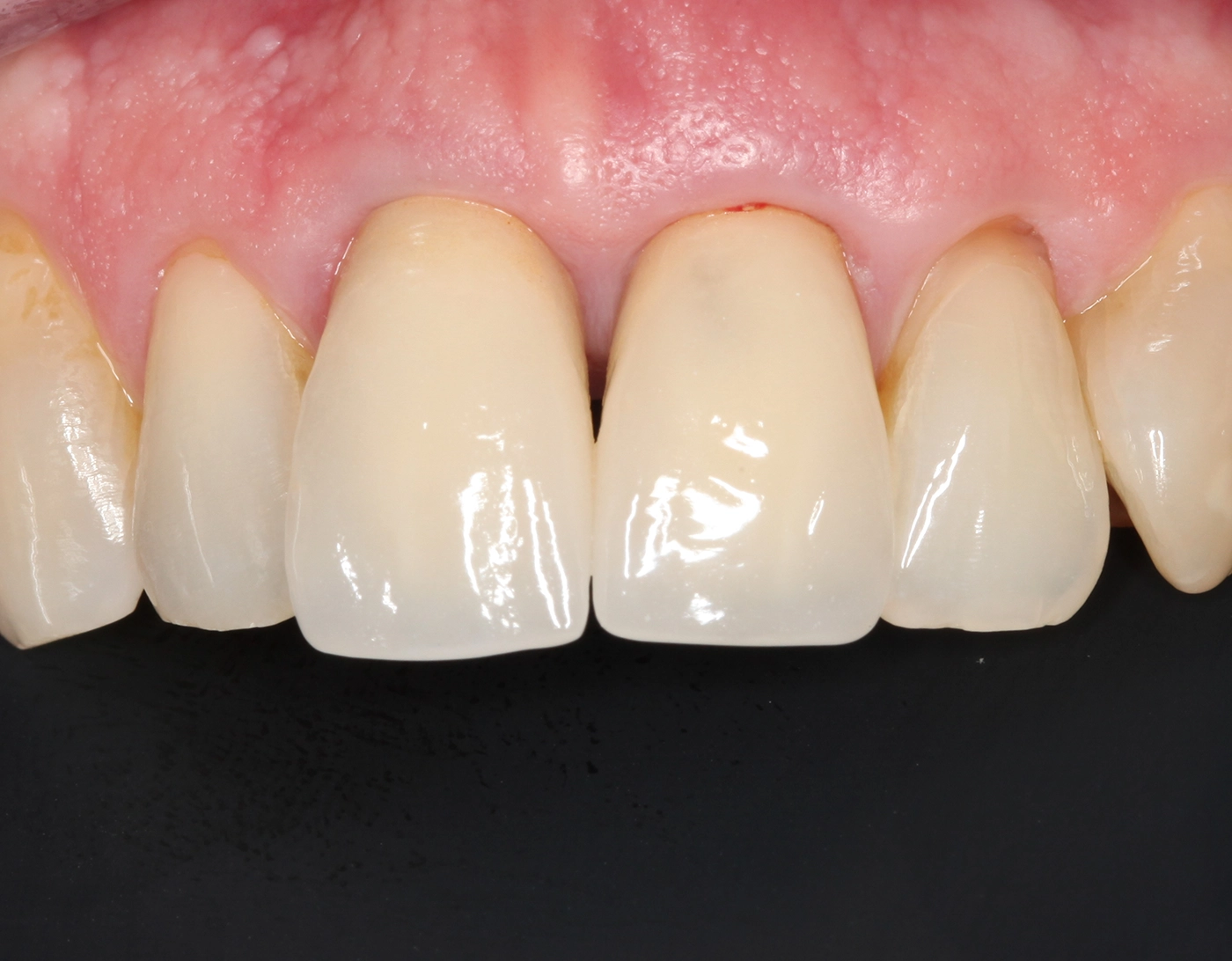
Die Zahnlänge der OK-Front empand die Patientin als schön. Das entspannte Lächeln zeigt knapp zwei Drittel der Frontzahnlänge. Die Schneidekanten trafen beim Lächeln nicht auf die Unterlippe (berührungsinaktives Lächeln). Die Frontzähne 11 und 21 imponierten mit ungleichen Größenverhältnissen. Zahn 12 stand zu weit distal, Zahn 23 zu weit mesial. Dies sollte im Rahmen einer erneuten kieferorthopädischen Behandlung optimiert werden: Overjet 1 mm, Overbite 5 mm, Zahnform rechteckig bei einem Längen-Breiten-Berhältnis der zentralen Schneidezähne von 80%. Die mittleren Schneidezähne zeigten ungleichmäßige Proportionen. Interinzisallinie und faziale Mittellinie stimmten nicht überein (1 mm nach links). Die Zahnfarbe A1 sollte auf Wunsch der Patientin wie bei der bisherigen Rekonstruktion beibehalten werden, jedoch mit mehr Transparenz/Transluzenz im Bereich 22.
Diagnosen
- (Angle-Klasse I), Tiefbiss
- Nichtanlage 22, zu schmale Zähne 12, 11 und 21, retroklinierte Front OK/UK, 16/26 mesialrotiert, Mittellinienabweichung zur Gesichtsmitte 1 mm nach links
- Wurzelresorptionen (nicht progressiv) 12, 11, 21 und 23
- Tiefbiss (5 mm Overbite)
- prothetisch und konservierend insuffizient versorgtes Erwachsenengebiss
Funktionell:
- HWS-Syndrom (Verspannung Schulter-/Nackenmuskulatur, regelmäßige Kopfschmerzen) Muskulatur und Kiefergelenke nicht druckdolent, kein Reiben oder Knacken im Bereich der Kiefergelenke
- Störung der dynamischen Okklusion (ungenügende Eckzahnführung links)
- Zähnepressen/Zähneknirschen: (Latero- und Protrusionsfacetten FZB und SZB)
Behandlungsplan
- Abformung für Situationsmodelle, Wax-up
- Nach Abwägung aller Vor- und Nachteile sowie Besprechung mit der Patientin fiel die Entscheidung zum Ersatz des fehlenden Zahnes 22 durch ein Einzelzahnimplantat. Schablonengeführte (Spät-)Implantation 22 in Kombination mit Weich- und Hartgewebeaufbau GBR (DBBM und Kollagenmembran), Langzeitprovisorium (LZP) auf definitivem Abutment während KFO-Behandlung, definitive Versorgung mit LZP nach Abschluss KFO
- Kieferorthopädie (festsitzend) zur Lückenöffnung 22
- prothetische (Veneer 12, Implantatkrone 22) und konservierende Versorgung (Kompositfüllungen 21 und 23)
- Abdrucknahme, HIKP-Bissnahme, Gesichtsbogenübertragung, Anproben und definitive Eingliederung in den Folgesitzungen
- Neuanfertigung einer Nachtschiene
- Nachkontrolle und Nachsorge
Behandlungsablauf
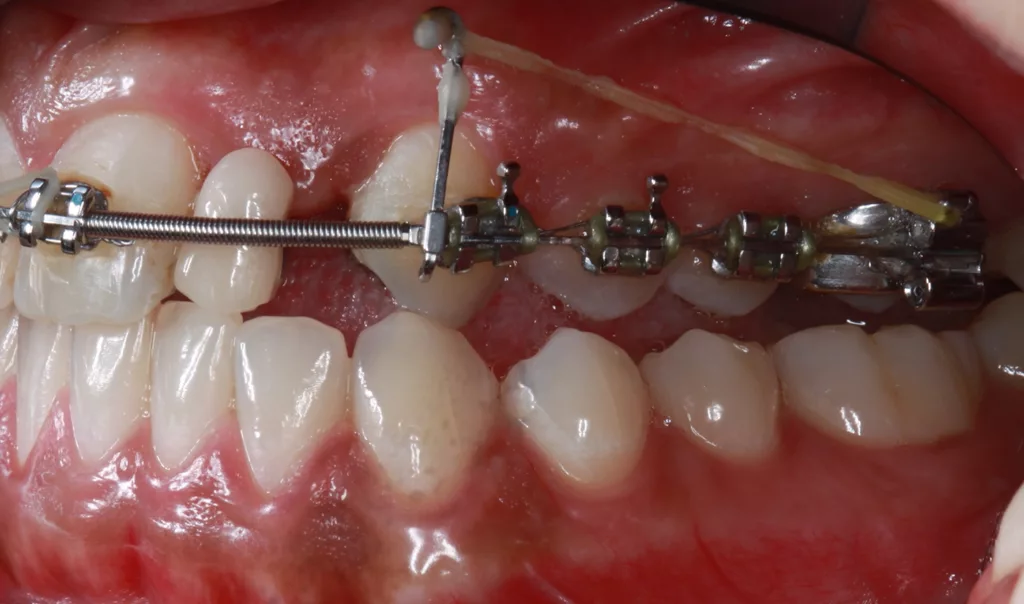
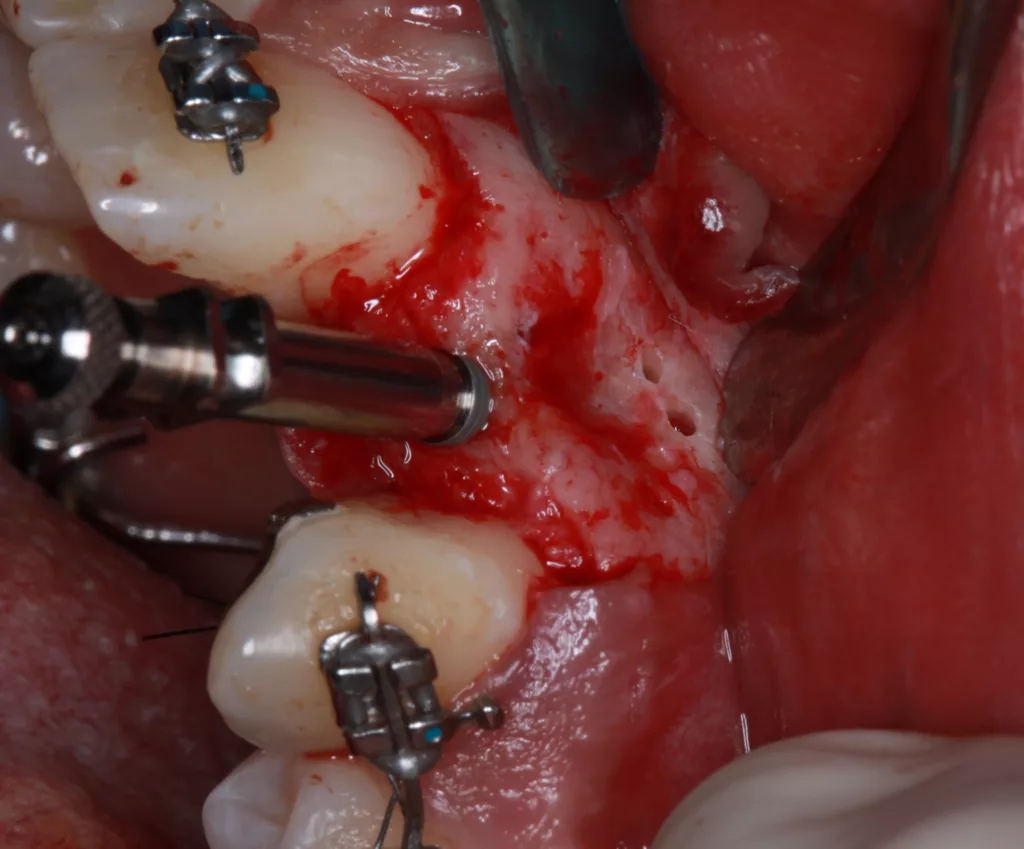
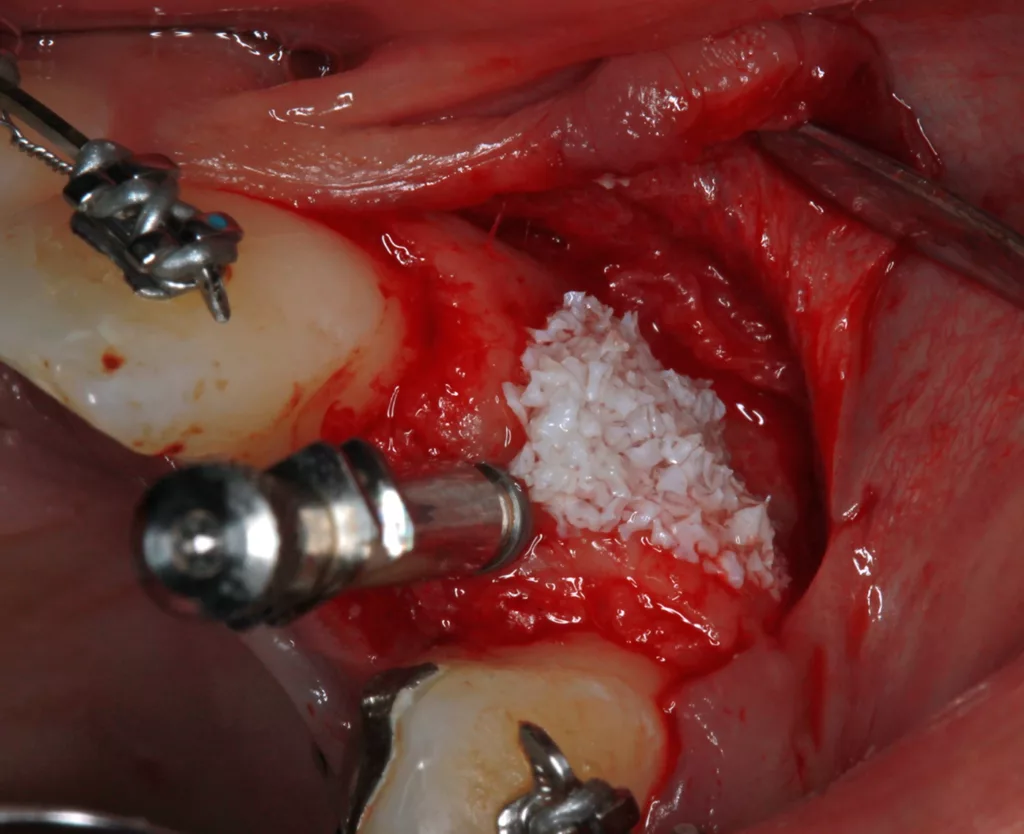
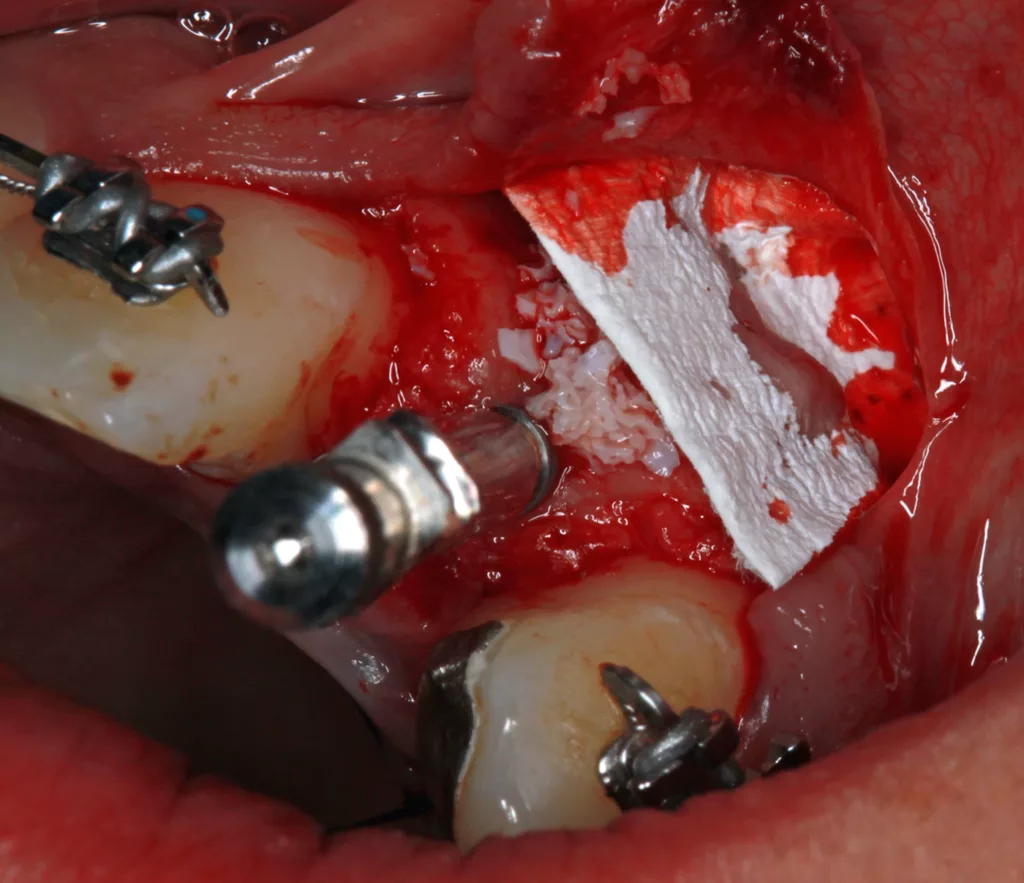
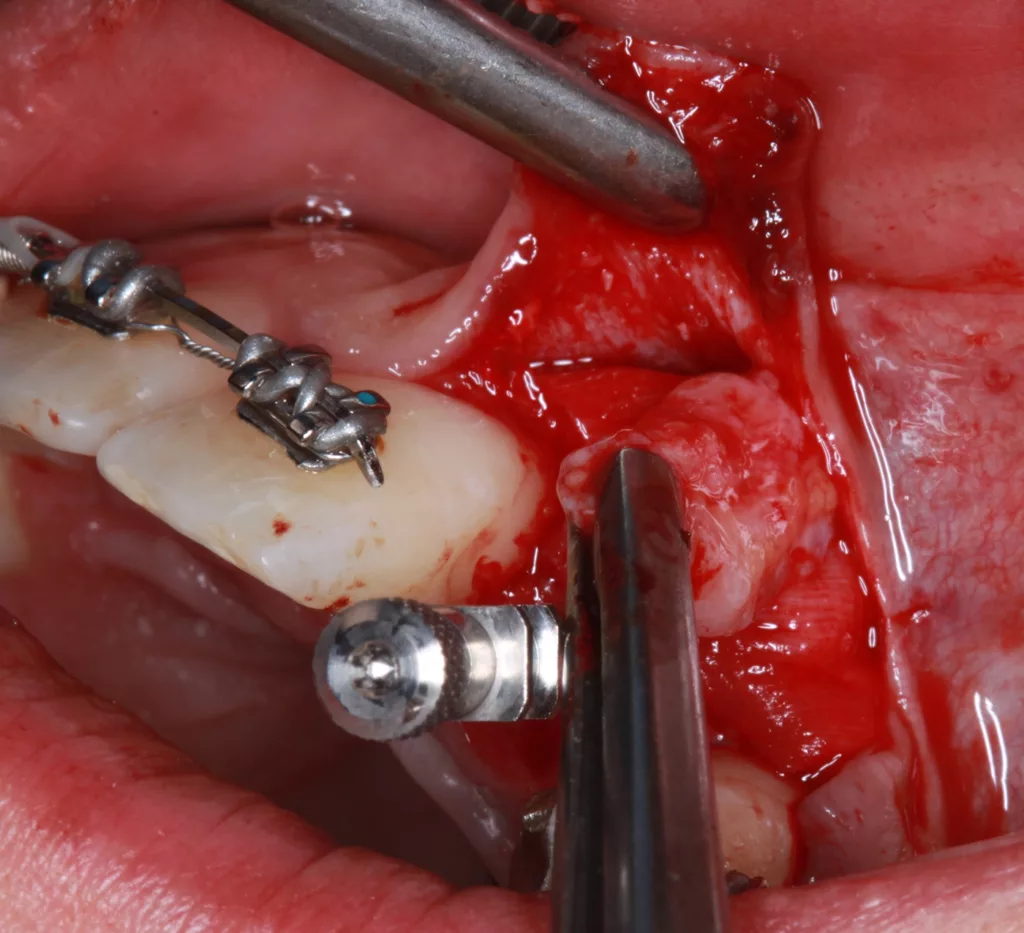
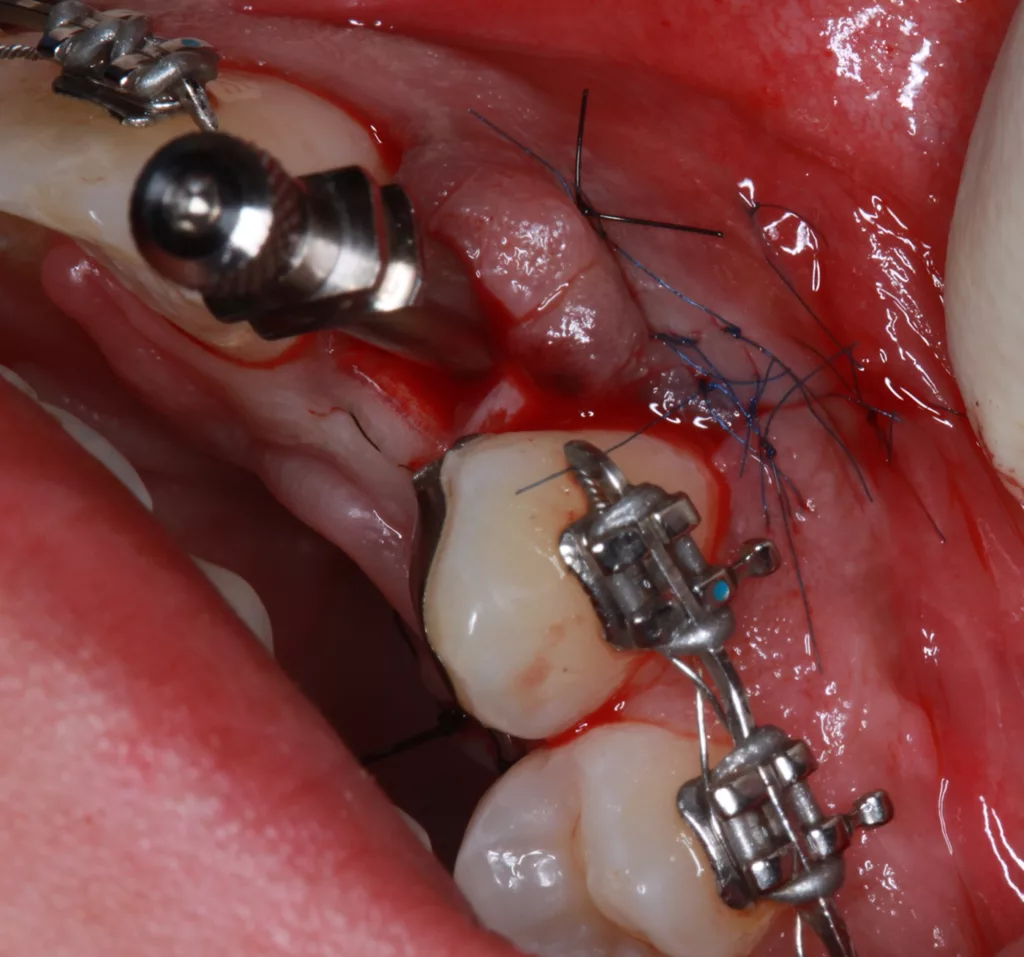
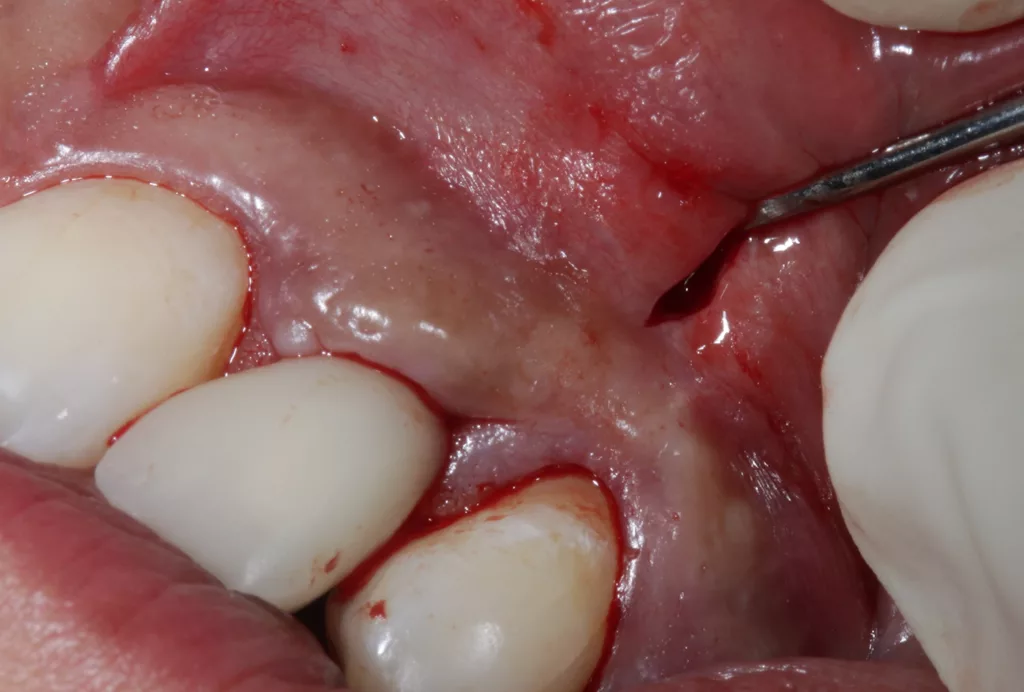
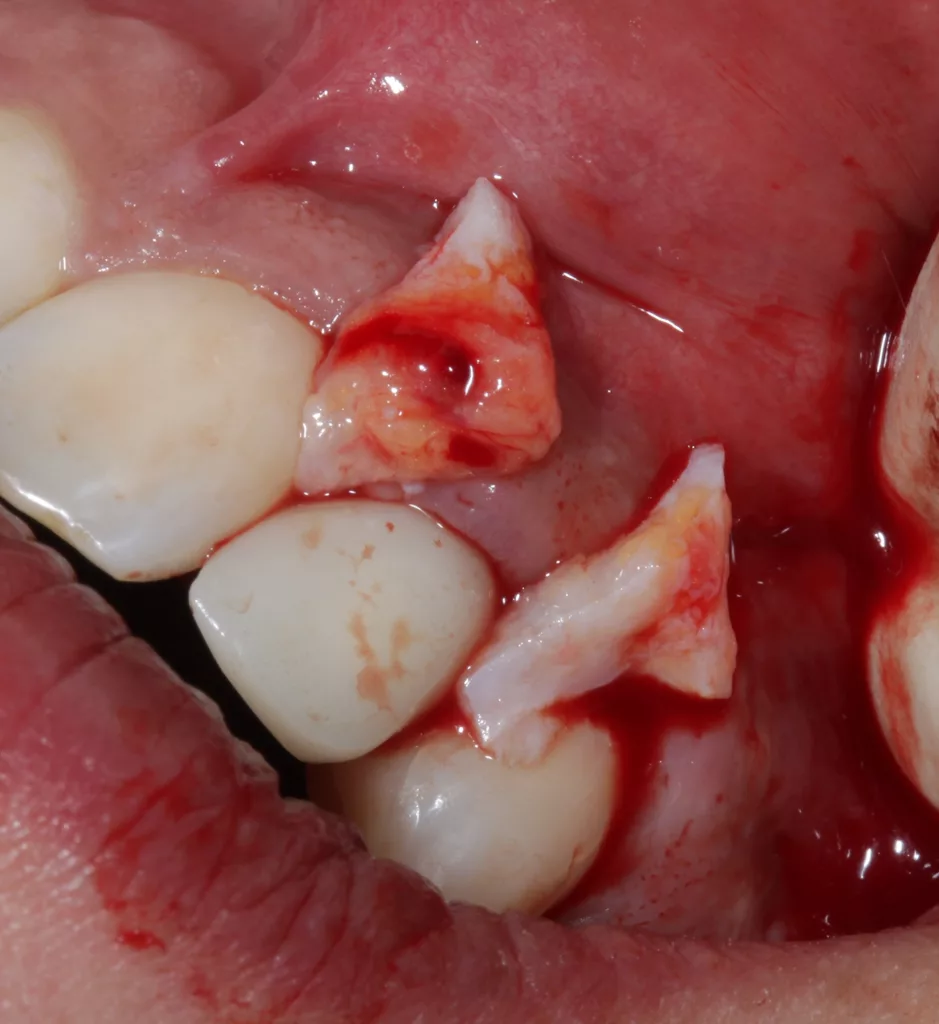
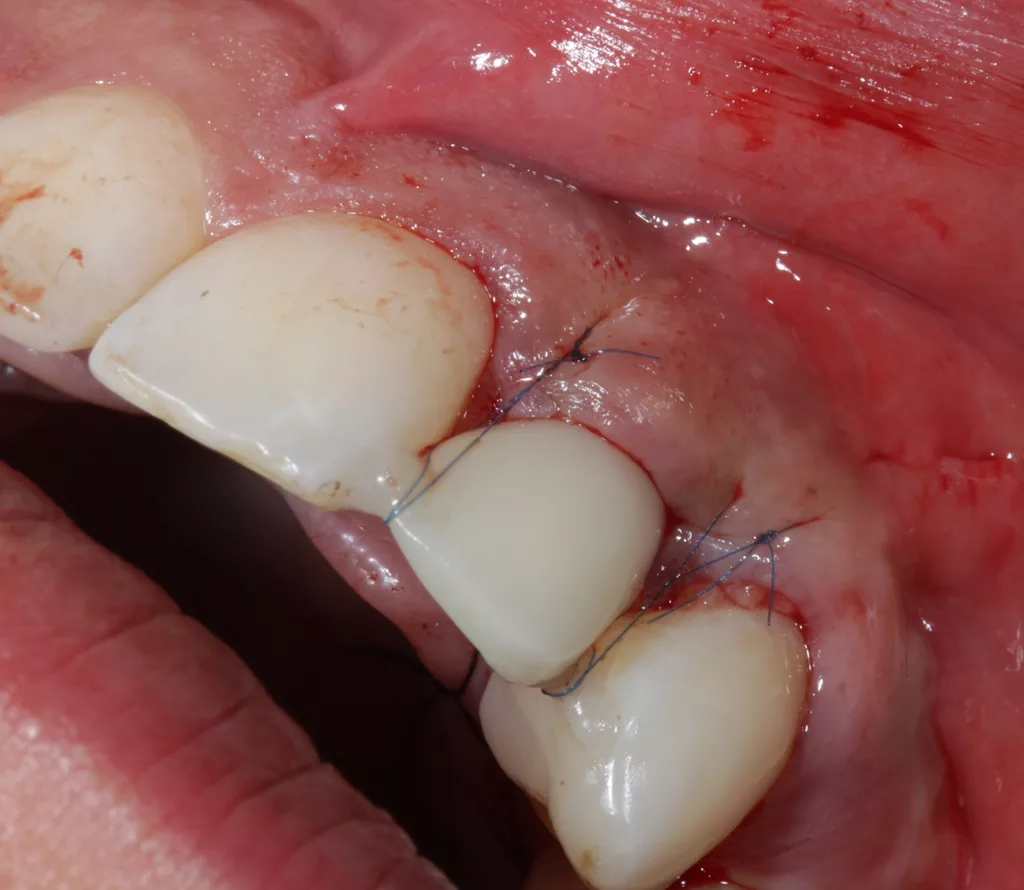
Die kieferorthopädische Behandlung umfasste die Lückenöffnung für den fehlenden Zahn 22, um Platz für das Implantat zu schaffen. Währenddessen fanden regelmäßige Prophylaxesitzungen einschließlich Reevaluation und professioneller Zahnreinigung im Rahmen der Hygienephase statt. Ein Fotostatus und ein DVT (Abb. 7) wurden angefertigt sowie ein CMD-Screening durchgeführt. Im Anschluss folgte die konservierende Versorgung der Zähne 21 ind 23 mit Kompositaufbauten und die prothetische Versorgung der Zähne 12 und 22. Das Implantat wurde simultan zum Hart- und Weichgewebeaufbau in regio 22 mit GBR (DBBM und Kollagenmembran) und Bindegewebetransplantat (Abb. 6 bis 11) gesetzt. Nach (temporärer) Abnahme des Frontbogens (Multibandapparatur) erfolgte die (Spät-)Implantation 22.
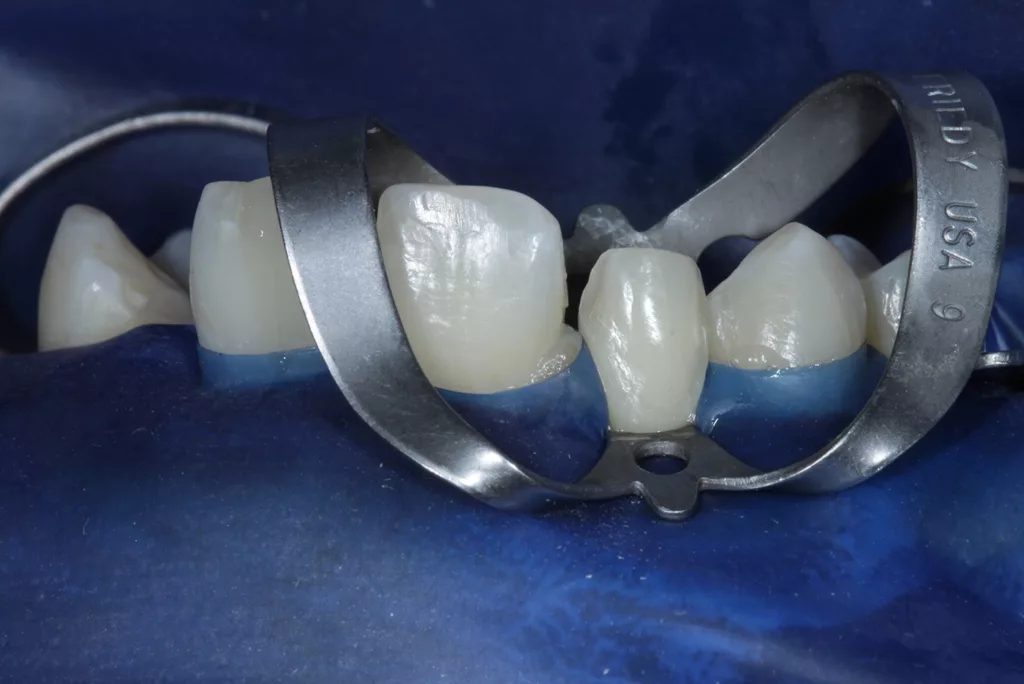
Die Einheilphase wurde auf sechs Monate festgelegt und das Implantat in dieser Phase nach Abformung wieder mit der Adhäsivbrücke (bis zum Ende der KFO-Behandlung) versorgt. Nach Abschluss der KFO-Maßnahmen und Freilegung wurde das Implantat mit dem bereits im Vorfeld angefertigten individuellen Titanabutment und einem LZP aus Kunststoff belastet. Nach weiteren sechs Monaten erfolgte abschließend die definitive Versorgung des Zahnes 12 mit einem Feldspatveneer und des Zahnes 22 mit einer zementierbaren Implantatkrone (Zirkonkäppchen mit Keramikverblendung, Creation Crystal Type) (Abb. 12 bis 14). Zusätzlich wurde nach acht Monaten nochmals eine Verdickung der Weichgewebe (dünner Biotyp) in regio 21 bis 23 mit einem Bindegewebetransplantat (Lamina propria) aus dem Gaumen (Tunneltechnik) durchgeführt (Abb. 15 bis 17). Zum Schutz vor biologischen und/oder mechanischen Komplikationen wurde der Patientin das Tragen einer Aufbissschiene nahegelegt. Im Anschluss daran erfolgten regelmäßige Nachkontrollen und Nachsorge.
Rote Ästhetik (Abb. 18 und 19)
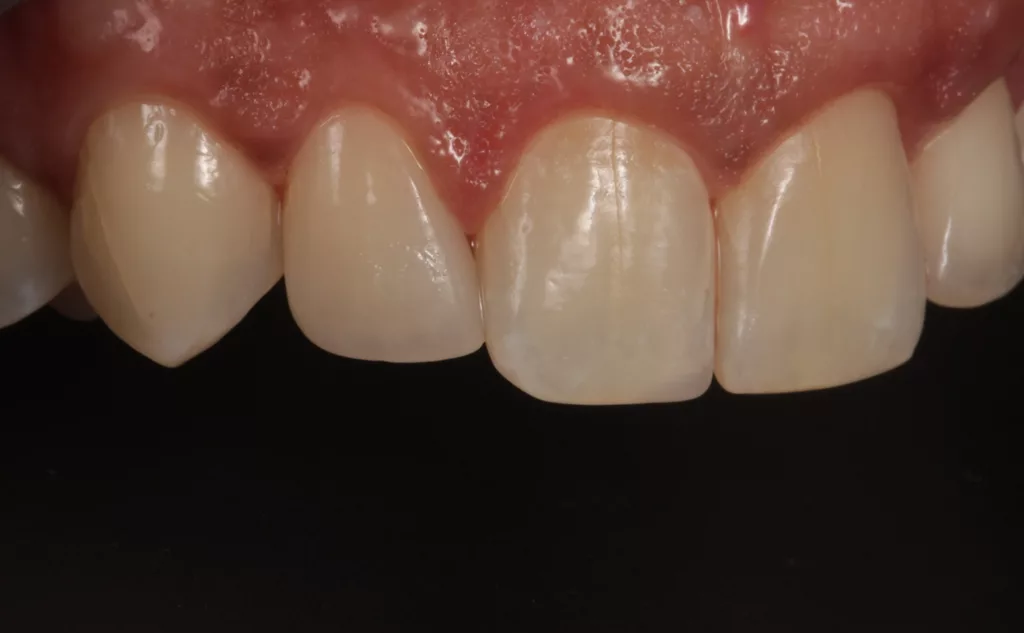
Es zeigen sich stabile und gesunde (periimplantäre) Weichgewebeverhältnisse nach abgeschlossener Behandlung. Die Dehiszenz im vormals zahnlosen Kieferabschnitt 22 konnte erfolgreich augmentiert werden und imponiert nun konvex gewölbt.
Weiße Ästhetik
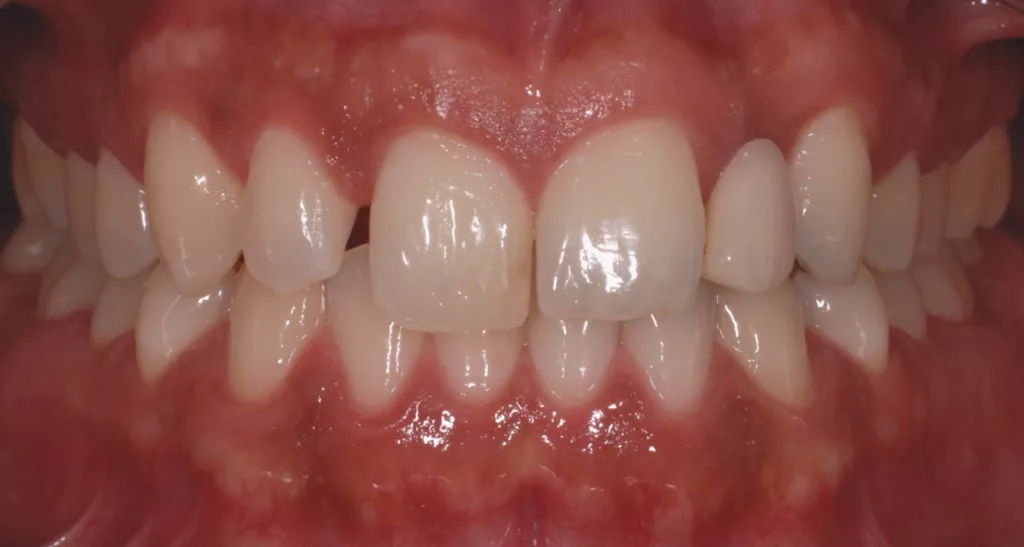
Die Implantatkrone 22 gliedert sich sehr schön in die umgebenden Weichgewebe ein (Abb. 18 und 19): Overjet 2 mm, Overbite 3 mm, Zahnform rechteckig bei einem Längen-Breiten-Verhältnis der zentralen Schneidezähne von 80%. Die ungleichen Größenverhältnisse der Frontzähne 11 und 21 sollten aus finanziellen Gründen nicht verändert werden. Die Zahnfarbe entspricht den Vorstellungen der Patientin. Bei der Zahnstellung stimmen die Interinzisallinie und die faziale Mittellinie nun überein (1 mm nach links). Zahn 12 konnte mit der Multibandapparatur nach mesial „mittig“ eingeordnet werden, Zahn 23 wurde ca. 3 mm distalisiert (Wurzeltorque), 11 und 21 wurden 1 mm nach links bewegt.
Nachuntersuchung nach acht Monaten
Bei der Nachuntersuchung nach acht Monaten zeigten sich noch verbesserungswürdige Weichgewebeverhältnisse im Papillenbereich (v.a. mesial), welche nach Absprache mit der Patientin mittels Weichgewebe nochmalig augmentiert wurden (Abb. 15 bis 17). Wie bereits erwähnt, erfolgten nach Abschluss der KFO-Behandlung (Retentionsphase) die provisorische Versorgung mittels definitivem Abutment aus Titan und LZP aus Kunststoff und die spätere definitive Versorgung mit einer Zirkonverblendkrone (Abb. 18).
Fazit
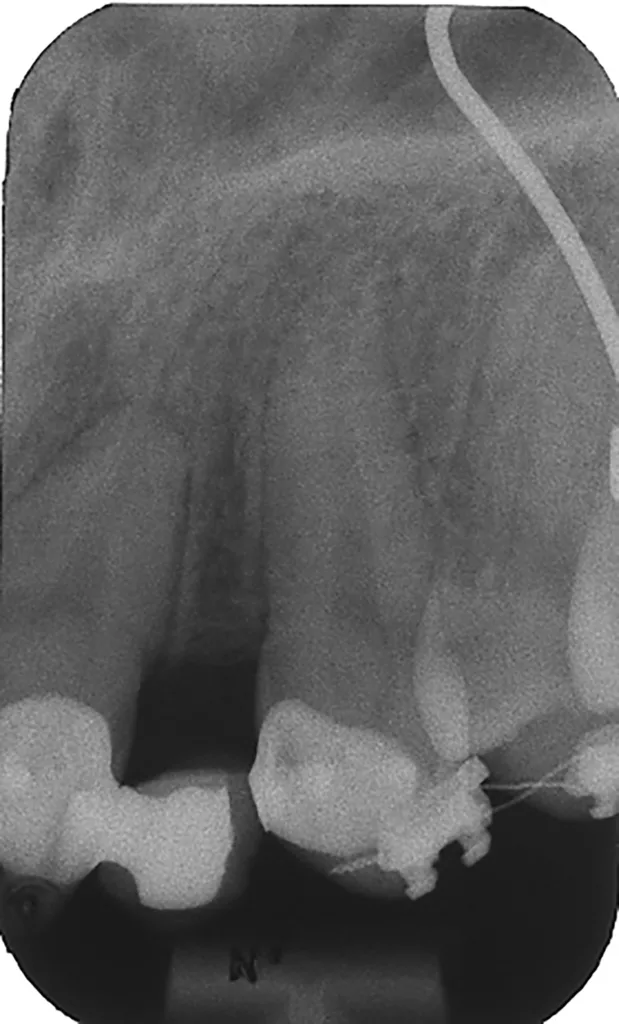
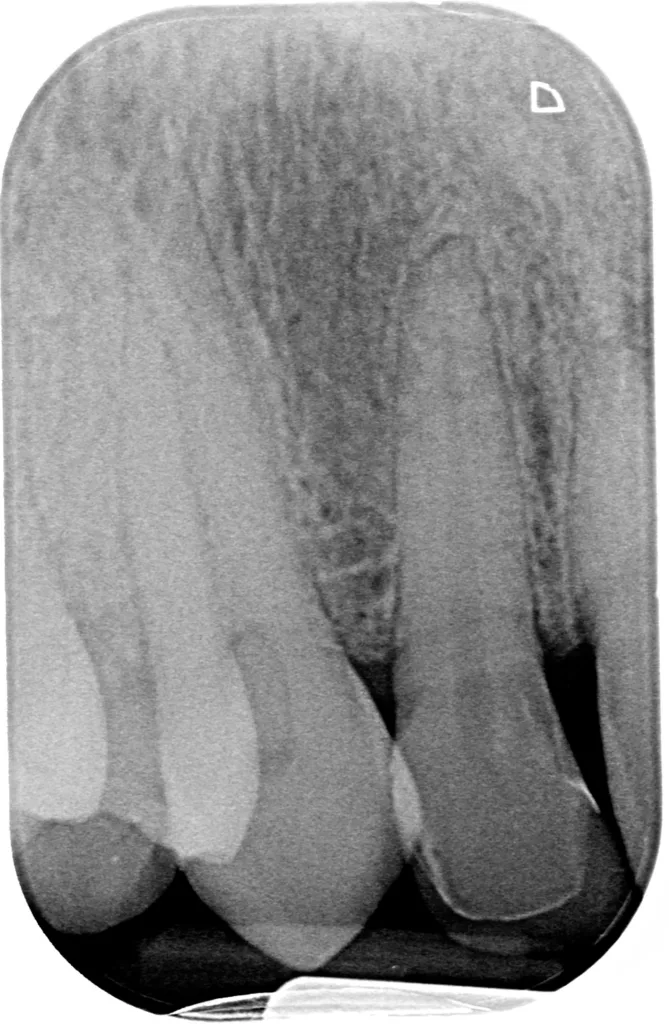
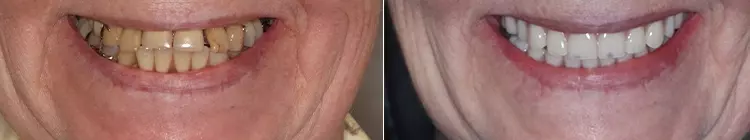
In dem vorliegenden Fall handelte es sich um eine aufwändige, ästhetisch-rekonstruktive Rehabilitation [1], mit deren Ergebnis sich die Patientin vollumfänglich zufrieden zeigte. Die Prognose ist aufgrund der etablierten Front-/Eckzahnführung aus funktioneller Sicht als positiv zu werten, parodontal liegen stabile Weichteilstrukturen vor. Anzeichen einer Progression der Resorptionen (bis auf die seit Jahren unveränderten Wurzelresorptionen) gibt es keine (Abb. 20).
 Eggert
EggertBei der Nachuntersuchung nach zehn Jahren wurden röntgenologisch weiterhin keine Anzeichen externer und/oder interner Resorptionen (bis auf die seit Jahren unveränderten Wurzelresorptionen) an den Zähnen 12, 11, 21 und 23 diagnostiziert. Als Ursache für die verschiedenen Arten der Wurzelresorption werden von Fuss et al. 2003 [2] in einer ersten Phase mechanische (Trauma, Dislokationsverletzungen) oder chemische (z.B. internes Bleaching mit H2O2) Verletzungen des Schutzgewebes (parodontales Ligament) und im Anschluss daran in einer zweiten Phase eine Stimulation durch Druck (z.B. KFO, retinierter Zahn oder Tumor) oder Infektion beschrieben. Die Wahl der richtigen Behandlung ist somit abhängig von den Stimulationsfaktoren. Bei einer intrapulpalen Infektion (= Stimulationsfaktor) kann es zur internen Wurzelresorption und einer externen periradikulären entzündlichen Wurzelresorption kommen.
Eine adäquate Wurzelkanalbehandlung als Therapiemittel eliminiert intrapulpale Bakterien und stoppt damit den Resorptionsprozess. Bei einer zervikalen Wurzelresorption geht die Infektion vom parodontalen Sulkus aus. Zur Reparatur sind die Entfernung von Granulationsgewebe aus der Resorptionslakune und eine Versiegelung (MTA oder Biodentine) notwendig. Entscheidend, ob eine Resorption auftritt oder nicht, ist das Ausmaß bzw. die Größe der beschädigten Wurzeloberfläche (als Richtwert gelten ca. 20%). Bei kleinen Defekten kommt die Resorption meist selbst zum Erliegen und/oder wird sogar durch Zellen des Parodonts regeneriert. Größere Defekte (> 20%) können Nekrosen mit anschließender Einwanderung von Osteoklasten in die Zahnwurzel verursachen und damit die Entstehung von Resorptionen begünstigen [3–5].
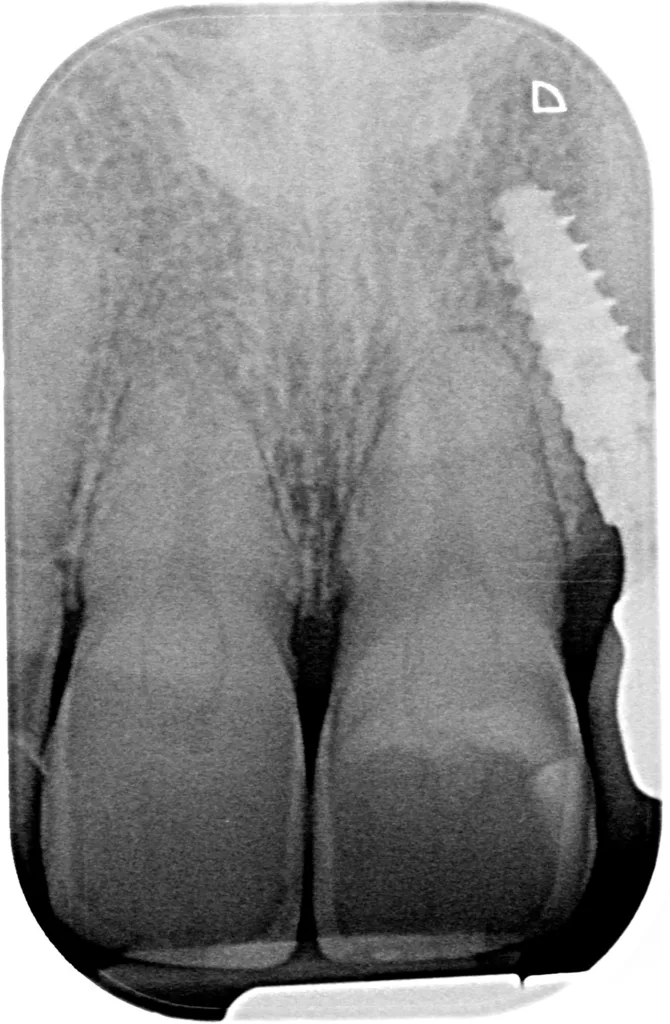
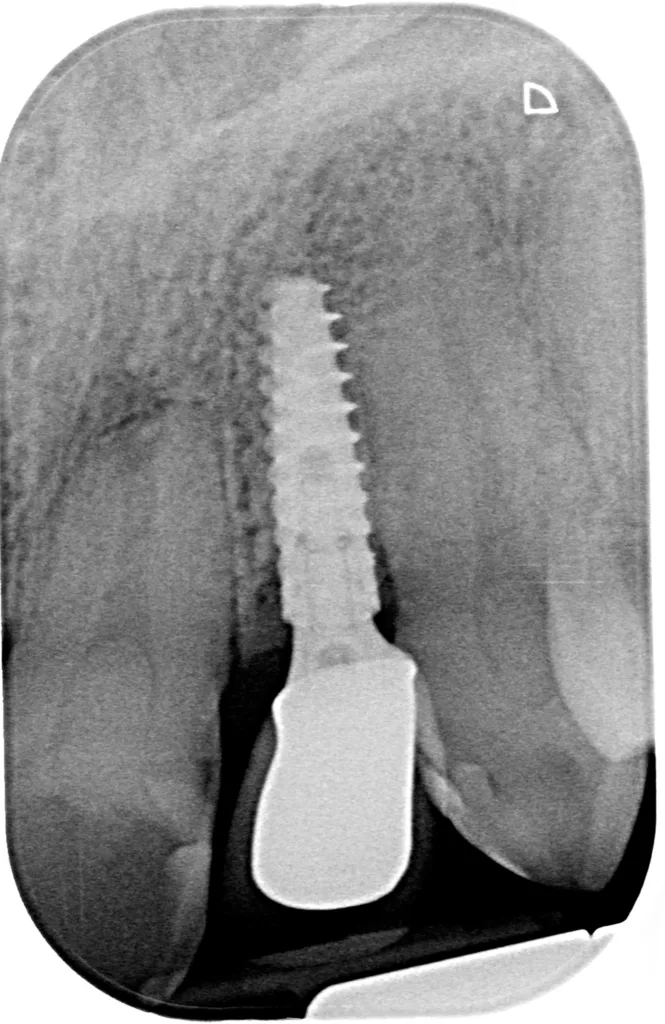
Die Patientin wurde darüber aufgeklärt, dass beim Auftreten von progressiven externen oder internen Resorptionen im schlimmsten Fall nur der Ersatz durch Einzelzahnimplantate eine Option darstellt. Das Implantat 022 zeigt im Schulterbereich einen leichten (adaptiven) Knochenabbau (Abb. 21 bis 23), klinisch imponieren jedoch stabile und entzündungsfreie Weichgewebeverhältnisse (Sondierungstiefen 2 bis 3 mm, SBI negativ). Die Mundhygiene ist auf einem sehr guten Niveau. Die Prognose ist im vorliegenden Fall auch zukünftig als günstig einzustufen. Die Patientin ist mit dem Resultat (Abb. 24) sehr zufrieden und kommt halbjährlich zum Recall.
 Entdecke CME Artikel
Entdecke CME Artikel  Entdecke Artikel mit Download
Entdecke Artikel mit Download 



 Mit Google einloggen
Mit Google einloggen
 Mit Facebook einloggen
Mit Facebook einloggen
Keine Kommentare.